โรคหัด
โรคหัด (อังกฤษ: measles) เป็นโรคติดเชื้อชนิดหนึ่งที่ติดต่อกันได้ง่ายมาก เกิดจากเชื้อไวรัสหัด[3][9] ในระยะแรกผู้ป่วยจะมีไข้ ซึ่งมักเป็นไข้สูง (>40 องศาเซลเซียส) ไอ น้ำมูกไหลจากเยื่อจมูกอักเสบ และตาแดงจากเยื่อตาอักเสบ[3][4] ในวันที่ 2-3 จะเริ่มมีจุดสีขาวขึ้นในปาก เรียกว่าจุดของคอปลิก[4] จากนั้นในวันที่ 3-5 จะเริ่มมีผื่นเป็นผื่นแดงแบน เริ่มขึ้นที่ใบหน้า จากนั้นจึงลามไปทั่วตัว[4] อาการมักเริ่มเป็น 10-12 หลังจากรับเชื้อ และมักเป็นอยู่ 7-10 วัน[6][7]สามารถพบภาวะแทรกซ้อนได้ราว 30% ซึ่งภาวะแทรกซ้อนเหล่านี้ได้แก่ ท้องร่วง ตาบอด สมองอักเสบ ปอดอักเสบ และอื่น ๆ[6][10] โรคนี้เป็นคนละโรคกับโรคหัดเยอรมันและหัดกุหลาบ[11]
| โรคหัด | |
|---|---|
| ชื่ออื่น | Measles, morbilli, rubeola, red measles, English measles[1][2] |
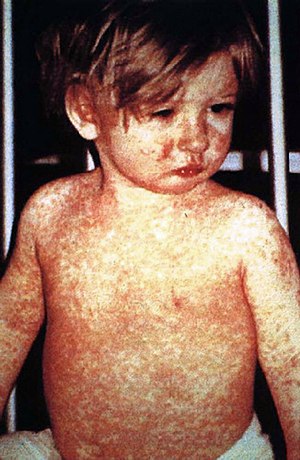 | |
| ผื่นของผู้ป่วยโรคหัดในวันที่สี่หลังเริ่มแสดงอาการ | |
| สาขาวิชา | โรคติดเชื้อ |
| อาการ | ไข้ ไอ มีน้ำมูก ตาแดง มีผื่น[3][4] |
| ภาวะแทรกซ้อน | ปอดบวม, ชัก, สมองอักเสบ, สมองอักเสบทั่วแบบกึ่งเฉียบพลัน[5] |
| การตั้งต้น | 10–12 วันหลังได้รับเชื้อ[6][7] |
| ระยะดำเนินโรค | 7–10 วัน[6][7] |
| สาเหตุ | ไวรัสโรคหัด[3] |
| การป้องกัน | วัคซีนโรคหัด[6] |
| การรักษา | รักษาตามอาการ[6] |
| ความชุก | ปีละ 20 ล้านคน[3] |
| การเสียชีวิต | 73,400 (ค.ศ. 2015)[8] |
โรคหัดติดต่อทางอากาศ เชื้อหัดจะออกมาพร้อมกับการไอและการจามของผู้ป่วย[6] นอกจากนี้ยังอาจติดต่อผ่านการสัมผัสน้ำลายหรือน้ำมูกของผู้ป่วยได้ด้วย[6] หากมีผู้ที่ไม่มีภูมิคุ้มกันและอยู่ในที่เดียวกันกับผู้ติดเชื้อ จะเกิดการติดเชื้อถึงเก้าในสิบ[10] ผู้ติดเชื้อจะสามารถแพร่เชื้อให้คนอื่นได้ตั้งแต่ 4 วันก่อนมีอาการ ไปจนถึง 4 วัน หลังเริ่มมีผื่น.[10] ส่วนใหญ่เมื่อเป็นแล้วจะไม่เป็นอีก[6] การตรวจหาเชื้อไวรัสในผู้ป่วยรายที่สงสัย จะมีประโยชน์ในการควบคุมโรค[10]
วัคซีนโรคหัดสามารถป้องกันการติดเชื้อได้เป็นอย่างดี[6] ผลจากการใช้วัคซีนนี้ทำให้จำนวนผู้เสียชีวิตจากโรคหัดลดลงถึง 75% ในช่วง ค.ศ. 2000-2013 ซึ่งเด็กทั่วโลกถึง 85% ได้รับวัคซีนนี้[6] ปัจจุบันยังไม่มีการรักษาแบบจำเพาะ มีแต่เพียงการใช้การรักษาบรรเทาอาการเท่านั้น[6] เช่น การให้สารน้ำชดเชยทางปาก กินอาหารที่มีประโยชน์ และใช้ยาลดไข้[6][7] อาจต้องใช้ยาปฏิชีวนะก็ต่อเมื่อมีการติดเชื้อแบคทีเรียแทรกซ้อน เช่น เป็นปอดอักเสบ[6] ในกลุ่มประเทศกำลังพัฒนาที่ผู้ป่วยอาจขาดสารอาหาร การให้วิตามินเอก็เป็นที่แนะนำ[6]
ในแต่ละปีจะมีผู้ป่วยโรคหัดประมาณ 20 ล้านคน[3] ส่วนใหญ่อยู่ในพื้นที่กำลังพัฒนาของทวีปแอฟริกาและทวีปเอเชีย[6] โรคนี้เป็นโรคที่ป้องกันได้ด้วยวัคซีนที่เป็นสาเหตุการเสียชีวิตจำนวนมากที่สุดในโลก[12] เมื่อ ค.ศ. 1980 มีคนเสียชีวิตจากโรคหัดถึง 2.6 ล้านคน[6] และลดเหลือ 545,000 คนใน ค.ศ. 1990 และ 73,000 ใน ค.ศ. 2014[8][13] ผู้ป่วยที่เสียชีวิตส่วนใหญ่อายุน้อยกว่า 5 ปี[6] อัตราการเสียชีวิตโดยรวมอยู่ที่ 0.2%[10] แต่อาจสูงได้ถึง 10% ในผู้ที่ขาดสารอาหาร[6] ปัจจุบันยังเชื่อว่าโรคนี้ไม่ติดไปยังสัตว์อื่น[6] ในประเทศสหรัฐอเมริกาก่อนมีการใช้วัคซีนจะมีผู้ป่วยโรคหัดประมาณปีละ 3-4 ล้านคน[10] ซึ่งหลังจากมีการใช้วัคซีนอย่างกว้างขวาง โรคหัดก็ถูกกำจัดหมดไปจากอเมริกาเมื่อ ค.ศ. 2016[14]
สาเหตุ
แก้เกิดจากเชื้อไวรัสมีเซิล (Measles virus) ซึ่งจะพบมากในน้ำลายของผู้ป่วยติดต่อโดยการไอ จาม หายใจรดกัน หรือการสัมผัสสิ่งของเครื่องใช้ร่วมกัน ระยะฟักตัว 9-11 วัน
อาการ
แก้มีอาการตัวร้อนขึ้นทันทีทันใด ในระยะแรกมีอาการคล้ายไข้หวัด แต่ผิดกันตรงที่จะมีไข้สูงตลอดเวลา กินยาลดไข้ ไข้ก็ไม่ลด เด็กจะซึม กระสับกระส่าย ร้องกวน เบื่ออาหาร มีน้ำมูกใส ๆ ไอแห้ง ๆ น้ำตาไหล ไม่สู้แสง หนังตาบวม จะมีอาการถ่ายเหลวบ่อยครั้งเหมือนท้องเดินในระยะก่อนที่จะมีผื่น หรืออาจชักจากไข้สูงผื่นของหัดจะขึ้นจากตีนผม ซอกคอก่อน แล้วลามไปตามใบหน้าลำตัวและแขนขา ลักษณะเฉพาะของหัดคือจะมีผื่นขึ้นหลังมีไข้ 3-4 วัน มักจะขึ้นในวันที่ 4 ของไข้ เป็นผื่นเท่าหัวเข็มหมุดที่ตีนผมก่อนและซอกคอ ผื่นนี้จะจางหายได้เมื่อดึงรั้งผิวหนังให้ตึง เป็นแผ่นกว้าง รูปร่างไม่แน่นอน อาจมีผื่นคันเล็กน้อย ผื่นจะไม่จางหายไปในทันที จะจางหายไปใน 4-7 วัน และจะเหลือให้เห็นเป็นรอยสีน้ำตาล บางราย
สิ่งตรวจพบ
แก้ไข้ 38.5-40.5 องศาเซลเซียส หรือบางรายอาจสูงกว่านั้นก็เป็นได้ หน้าแดง ตาแดง หน้าตาบวมคู่ เปลือกตาแดง บางรายมีอาการปวดตาเมื่อกลอกตาสุด ระยะ 2 วันหลังมีไข้ พบจุดสีขาว ๆ เหลือง หรือ แดงขนาดเล็ก ๆ คล้ายเม็ดงาที่กระพุ้งแก้มด้านในบริเวณใกล้ฟันกรามล่าง หรือ ฟันกรามด้านบนสองซี่สุดท้าย เรียกว่าจุดค็อปลิก (Koplik's spot) ซึ่งเป็นลักษณะเฉพาะตัวของหัดและจะหายไป หลังไข้ขึ้น 2-4 วันจะพบผื่นที่หน้า หลังหู ซอกคอ ลำตัว โดยเริ่มขื้นจากด้านบนก่อน ต่อมน้ำเหลืองที่คอด้านซ้ายและขวาบวมขื้น ปอดจะมีเสียงปกติ ยกเว้นถ้ามีโรคปอดอักเสบแทรก เมื่อใช้เครื่องฟังจะได้ยินเสียงกรอบแกรบ (crepitation)
พยากรณ์โรค
แก้ผู้ป่วยโรคหัดส่วนใหญ่จะไม่เสียชีวิตจากโรคนี้ แต่บางรายก็อาจเกิดภาวะแทรกซ้อนได้ โดย 1 ใน 4 จะมีอาการมากถึงขั้นต้องเข้ารับการรักษาในโรงพยาบาล และ 1-2 ใน 1,000 จะเสียชีวิต ภาวะแทรกซ้อนเช่นนี้มักพบในผู้ป่วยเด็กอายุน้อยกว่า 5 ปีและผู้ป่วยอายุมากกว่า 20 ปี[15] ภาวะแทรกซ้อนที่เป็นอันตรายถึงแก่ชีวิตที่พบบ่อยที่สุดคือปอดอักเสบ โดยพบเป็นสาเหตุการเสียชีวิตของผู้ป่วยที่เสียชีวิตจากโรคหัดถึง 56-86%[16]
การรักษา
แก้บทความนี้ทั้งหมดหรือบางส่วน มีเนื้อหา รูปแบบ หรือลักษณะการนำเสนอที่ไม่เหมาะสมสำหรับสารานุกรม |
- ปฏิบัติตัวเหมือนไข้หวัด คือ พักผ่อนมาก ๆ ไม่อาบน้ำเย็น ใช้ผ้าชุบตัวเมื่อมีไข้สูง ดื่มน้ำและน้ำหวานหรือน้ำผลไม้ให้มาก ๆ
- ให้ยารักษาตามอาการ เช่นยาลดไข้ Paracetamol ผู้ใหญ่ ครั้งละ 1-2 เม็ด (500 มิลลิกรัม) เด็กให้ชนิดน้ำเชื่อม (120 มิลลิกรัมต่อช้อนชา ) เด็กอายุต่ำกว่า 1 ปี ให้ครั้ง ครึ่งช้อนชา อายุ 1-4 ปี ให้ 1 ช้อนชา
- ห้ามใช้ยาปฏิชีวนะ ตั้งแต่ระยะแรกเพราะไม่มีความจำเป็น
- ถ้ามีอาการไอมีเสลดข้นหรือเขียว ไอ ปอดมีเสียงกรอบแกรบ (crepitation) หรือเสียงวีด ให้ยา Amoxycillin ผู้ใหญ่ ให้ครั้งละ 250-500 มิลลิกรัม ทุก 8 ชั่วโมง วันละ 3-4 ครั้ง หลังอาหาร และก่อนนอน เด็กให้วันละ 30-50 มิลลิกรัม ต่อน้ำหนักตัว 1 กิโลกรัม หรือแบ่งให้ตามน้ำหนักตัว หรือให้ Erythromycin ผู้ใหญ่ให้ครั้งละ 250-500 มิลลิกรัม วันละ 4 ครั้ง เด็ก ให้วันละ 30-50 มิลลิกรัมต่อน้ำหนักตัว 1 กิโลกรัม แบ่งให้ทุก 6 ชั่วโมง
ข้อแนะนำ
แก้บทความนี้ทั้งหมดหรือบางส่วน มีเนื้อหา รูปแบบ หรือลักษณะการนำเสนอที่ไม่เหมาะสมสำหรับสารานุกรม |
- ควรแยกผู้ป่วย ไม่คลุกคลีกับผู้ป่วย
- โรคนี้ส่วนใหญ่จะหายได้เอง พบภาวะแทรกซ้อนเป็นส่วนน้อย
- ไม่มีของแสลง กินอาหารที่มีประโยชน์ บำรุง ได้ตามปกติ
การป้องกัน
แก้โรคนี้สามารถป้องกันได้โดยรับการฉีดวัคซีน เมื่ออายุ 9-12 เดือน ฉีดเพียงครั้งเดียวสามารถป้องกันได้ตลอดไป วัคซีนมีทั้งชนิดเดี่ยว และรวมกับหัดเยอรมันและคางทูม (MMR) ขอรับการฉีดได้ที่สถานีอนามัยใกล้บ้าน หรือโรงพยาบาลทั่วไป
อ้างอิง
แก้- ตำราการตรวจรักษาโรคทั่วไป : นายแพทย์สุรเกียรติ อาชานุภาพ
- ↑ Milner, Danny A. (2015). Diagnostic Pathology: Infectious Diseases E-Book (ภาษาอังกฤษ). Elsevier Health Sciences. p. 24. ISBN 9780323400374. เก็บจากแหล่งเดิมเมื่อ 2017-09-08.
- ↑ Stanley, Jacqueline (2002). Essentials of Immunology & Serology (ภาษาอังกฤษ). Cengage Learning. p. 323. ISBN 076681064X. เก็บจากแหล่งเดิมเมื่อ 2017-09-08.
- ↑ 3.0 3.1 3.2 3.3 3.4 3.5 Caserta, MT, บ.ก. (September 2013). "Measles". Merck Manual Professional. Merck Sharp & Dohme Corp. เก็บจากแหล่งเดิมเมื่อ 23 March 2014. สืบค้นเมื่อ 23 March 2014.
- ↑ 4.0 4.1 4.2 4.3 "Measles (Rubeola) Signs and Symptoms". cdc.gov. November 3, 2014. เก็บจากแหล่งเดิมเมื่อ 2 February 2015. สืบค้นเมื่อ 5 February 2015.
- ↑ "Pinkbook Measles". www.cdc.gov (ภาษาอังกฤษแบบอเมริกัน). 24 July 2015. สืบค้นเมื่อ 25 November 2017.
- ↑ 6.00 6.01 6.02 6.03 6.04 6.05 6.06 6.07 6.08 6.09 6.10 6.11 6.12 6.13 6.14 6.15 6.16 6.17 6.18 6.19 "Measles Fact sheet N°286". who.int. November 2014. เก็บจากแหล่งเดิมเมื่อ 3 February 2015. สืบค้นเมื่อ 4 February 2015.
- ↑ 7.0 7.1 7.2 7.3 Conn's Current Therapy 2015: Expert Consult – Online. Elsevier Health Sciences. 2014. p. 153. ISBN 9780323319560. เก็บจากแหล่งเดิมเมื่อ 2017-09-08.
- ↑ 8.0 8.1 GBD 2015 Mortality and Causes of Death, Collaborators. (8 October 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1459–1544. doi:10.1016/S0140-6736(16)31012-1. PMID 27733281.
{{cite journal}}:|first1=มีชื่อเรียกทั่วไป (help) - ↑ "Measles (Red Measles, Rubeola)". Dept of Health, Saskatchewan. เก็บจากแหล่งเดิมเมื่อ 10 February 2015. สืบค้นเมื่อ 10 February 2015.
- ↑ 10.0 10.1 10.2 10.3 10.4 10.5 Atkinson, William (2011). Epidemiology and Prevention of Vaccine-Preventable Diseases (12 ed.). Public Health Foundation. pp. 301–323. ISBN 9780983263135. เก็บจากแหล่งเดิมเมื่อ 7 February 2015. สืบค้นเมื่อ 5 February 2015.
- ↑ Marx, John A. (2010). Rosen's emergency medicine : concepts and clinical practice (7th ed.). Philadelphia: Mosby/Elsevier. p. 1541. ISBN 9780323054720. เก็บจากแหล่งเดิมเมื่อ 2017-09-08.
- ↑ Kabra, SK; Lodhra, R (14 August 2013). "Antibiotics for preventing complications in children with measles". Cochrane Database of Systematic Reviews. 8: CD001477. doi:10.1002/14651858.CD001477.pub4. PMID 23943263.
- ↑ GBD 2013 Mortality and Causes of Death, Collaborators (17 December 2014). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. 385: 117–171. doi:10.1016/S0140-6736(14)61682-2. PMC 4340604. PMID 25530442.
{{cite journal}}:|first1=มีชื่อเรียกทั่วไป (help) - ↑ "Region of the Americas is declared free of measles". PAHO. 29 September 2016. เก็บจากแหล่งเดิมเมื่อ 30 September 2016. สืบค้นเมื่อ 30 September 2016.
- ↑ "Measles Complications". Centers for Disease Control and Prevention (CDC). 25 February 2019. สืบค้นเมื่อ 14 May 2019.
- ↑ Di Pietrantonj, C; Rivetti, A; Marchione, P; Debalini, MG; Demicheli, V (April 2020). "Vaccines for measles, mumps, rubella, and varicella in children". Cochrane Database of Systematic Reviews. 4: CD004407. doi:10.1002/14651858.CD004407.pub4. PMC 7169657. PMID 32309885.
แหล่งข้อมูลอื่น
แก้| การจำแนกโรค | |
|---|---|
| ทรัพยากรภายนอก |
แม่แบบ:Numbered Diseases of Childhood แม่แบบ:Eradication of infectious disease