การรักษาด้วยออกซิเจน
การรักษาด้วยออกซิเจนหรือออกซิเจนเสริม เป็นการใช้ออกซิเจนเป็นการรักษาทางการแพทย์[1] ใช้ในกรณีภาวะเลือดมีออกซิเจนน้อย ความเป็นพิษคาร์บอนมอนออกไซด์ ปวดศีรษะแบบคลัสเตอร์ และการรักษาออกซฺเจนให้เพียงพอระหว่างให้ยาระงับความรู้สึกชนิดสูดดม[2] ออกซิเจนระยะยาวมักมีประโยชน์ในผู้ป่วยที่มีออกซิเจนต่ำเรื้อรัง เช่น จากโรคปอดอุดกั้นเรื้อรังหรือซิสติกไฟโบรซิสรุนแรง[3][1] สามารถให้ออกซิเจนได้หลายวิธี เช่น หลอดคาจมูก หน้ากากครอบหน้า และในห้องความกดอากาศสูง[4][5]
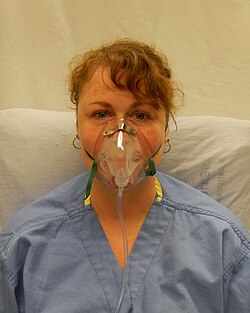 บุคคลกำลังสวมหน้ากากครอบหน้าแบบธรรมดา | |
| ข้อมูลทางคลินิก | |
|---|---|
| ชื่ออื่น | supplemental oxygen, enriched air |
| AHFS/Drugs.com | ข้อมูลยาของ FDA สำหรับผู้เชี่ยวชาญ |
| ช่องทางการรับยา | สูดดม |
| ประเภทยา | แก๊สทางการแพทย์ |
| รหัส ATC | |
| ตัวบ่งชี้ | |
| เลขทะเบียน CAS | |
| ChemSpider | |
| ข้อมูลทางกายภาพและเคมี | |
| สูตร | O2 |
ออกซิเจนจำเป็นสำหรับเมแทบอลิซึมของเซลล์ปกติ[6] ความเข้มข้นสูงเกินสามารถทำให้เกิดภาวะพิษออกซิเจน เช่น ปอดได้รับบาดเจ็บหรือส่งผลให้การหายใจล้มเหลวในผู้โน้มเอียงเกิดโรค[2][7] ความเข้มข้นของออกซิเจนที่สูงขึ้นยังเพิ่มความเสี่ยงอัคคีภัย โดยเฉพาะอย่างยิ่งขณะสูบบุหรี่ และหากไม่ให้ความชื้นร่วมยังสามารถทำให้จมูกแห้ง[1] ความอิ่มตัวของออกซิเจนเป้าหมายที่แนะนำขึ้นอยู่กับภาวะที่กำลังรักษา[1] ในภาวะส่วนใหญ่ แนะนำให้ความอิ่มตัวอยู่ที่ 94-98% ขณะที่ผู้ที่เสี่ยงต่อภาวะคาร์บอนไดออกไซด์คั่งแนะนำที่ 88-92% มากกว่า และในผู้ที่มีภาวะพิษคาร์บอนมอนออกไซด์หรือหัวใจหยุดให้ความอิ่มตัวออกซิเจนสูงสุดเท่าที่ทำได้[1] อากาศตรงแบบมีออกซิเจน 21% โดยปริมาตรขณะที่การรักษาด้วยออกซิเจนสามารถเพิ่มค่านี้ไปได้ถึง 100%[7]
การใช้ออกซิเจนในการแพทย์แพร่หลายหลังปี 1917[8][9] อยู่ในรายการยาสำคัญขององค์การอนามัยโลก[10] ราคาของออกซิเจนที่บ้านอยู่ที่ประมาณ 150 ดอลลาร์สหรัฐต่อเดือนในประเทศบราซิลและ 400 ดอลลาร์สหรัฐต่อเดือนในสหรัฐ[3] การให้ออกซิเจนที่บ้านสามารถให้ทางถังออกซิเจนหรือเครื่องผลิตออกซิเจน (oxygen concentrator) เชื่อว่าออกซิเจนเป็นการรักษาที่ให้บ่อยที่สุดในโรงพยาบาลในประเทศพัฒนาแล้ว[11][1]
อ้างอิง
แก้- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 British national formulary : BNF 69 (69 ed.). British Medical Association. 2015. pp. 217–218, 302. ISBN 9780857111562.
- ↑ 2.0 2.1 WHO Model Formulary 2008 (PDF). World Health Organization. 2009. p. 20. ISBN 9789241547659. เก็บ (PDF)จากแหล่งเดิมเมื่อ 13 December 2016. สืบค้นเมื่อ 8 December 2016.
- ↑ 3.0 3.1 Jamison, Dean T.; Breman, Joel G.; Measham, Anthony R.; Alleyne, George; Claeson, Mariam; Evans, David B.; Jha, Prabhat; Mills, Anne; Musgrove, Philip (2006). Disease Control Priorities in Developing Countries (ภาษาอังกฤษ). World Bank Publications. p. 689. ISBN 9780821361801. เก็บจากแหล่งเดิมเมื่อ 2017-05-10.
- ↑ Macintosh, Michael; Moore, Tracey (1999). Caring for the Seriously Ill Patient 2E (ภาษาอังกฤษ) (2 ed.). CRC Press. p. 57. ISBN 9780340705827. เก็บจากแหล่งเดิมเมื่อ 2017-01-18.
- ↑ Dart, Richard C. (2004). Medical Toxicology (ภาษาอังกฤษ). Lippincott Williams & Wilkins. pp. 217–219. ISBN 9780781728454. เก็บจากแหล่งเดิมเมื่อ 2017-01-18.
- ↑ Peate, Ian; Wild, Karen; Nair, Muralitharan (2014). Nursing Practice: Knowledge and Care (ภาษาอังกฤษ). John Wiley & Sons. p. 572. ISBN 9781118481363. เก็บจากแหล่งเดิมเมื่อ 2017-01-18.
- ↑ 7.0 7.1 Martin, Lawrence (1997). Scuba Diving Explained: Questions and Answers on Physiology and Medical Aspects of Scuba Diving (ภาษาอังกฤษ). Lawrence Martin. p. H-1. ISBN 9780941332569. เก็บจากแหล่งเดิมเมื่อ 2017-01-18.
- ↑ Agasti, T. K. (2010). Textbook of Anesthesia for Postgraduates (ภาษาอังกฤษ). JP Medical Ltd. p. 398. ISBN 9789380704944. เก็บจากแหล่งเดิมเมื่อ 2017-05-10.
- ↑ Rushman, Geoffrey B.; Davies, N. J. H.; Atkinson, Richard Stuart (1996). A Short History of Anaesthesia: The First 150 Years (ภาษาอังกฤษ). Butterworth-Heinemann. p. 39. ISBN 9780750630665. เก็บจากแหล่งเดิมเมื่อ 2017-05-10.
- ↑ "WHO Model List of Essential Medicines (19th List)" (PDF). World Health Organization. April 2015. เก็บ (PDF)จากแหล่งเดิมเมื่อ 13 December 2016. สืบค้นเมื่อ 8 December 2016.
- ↑ Wyatt, Jonathan P.; Illingworth, Robin N.; Graham, Colin A.; Hogg, Kerstin; Robertson, Colin; Clancy, Michael (2012). Oxford Handbook of Emergency Medicine (ภาษาอังกฤษ). OUP Oxford. p. 95. ISBN 9780191016059. เก็บจากแหล่งเดิมเมื่อ 2017-01-18.