คอหอยอักเสบจากเชื้อสเตร็ปโตค็อกคัส
คอหอยอักเสบจากเชื้อสเตร็ปโตค็อกคัส หรือ เจ็บคอสเตร็ปโธรท (อังกฤษ: Strep throat) เป็นการอักเสบที่เกิดจากเชื้อแบคทีเรียที่มีชื่อว่า สเตรปโตค็อกคัส กลุ่มเอ (Group A streptococcus) [9] สเตรปโธรทส่งผลกระทบต่อลำคอ ต่อมทอนซิล และอาจส่งผลต่อกล่องเสียง (หลอดเสียง) อาการที่พบบ่อย ได้แก่ มีไข้ เจ็บคอ และต่อมน้ำเหลืองในลำคอบวม สเตรปโธรทเป็นสาเหตุของอาการเจ็บคอคิดเป็นร้อยละ 37 ในกลุ่มผู้ป่วยเด็ก[7]
| คอหอยอักเสบจากเชื้อสเตร็ปโตค็อกคัส | |
|---|---|
| ชื่ออื่น | Streptococcal pharyngitis, streptococcal tonsillitis, streptococcal sore throat, strep |
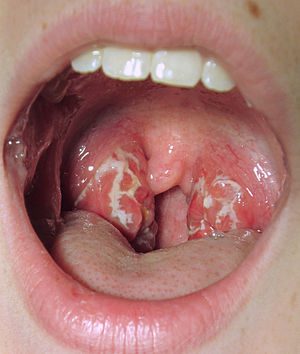 | |
| ภาพคอหอยของผู้ป่วยคอหอยอักเสบจากเชื้อสเตร็ปโตค็อกคัส แสดงให้เห็นหนองที่ซอนทิลที่เป็นลักษณะเฉพาะ | |
| สาขาวิชา | Infectious disease |
| อาการ | ไข้ เจ็บคอ ต่อมน้ำเหลืองโต[1] |
| การตั้งต้น | 1–3 วัน หลังได้รับเชื้อ[2][3] |
| ระยะดำเนินโรค | 7–10 วัน[2][3] |
| สาเหตุ | Group A streptococcus[1] |
| ปัจจัยเสี่ยง | ดื่มน้ำหรือกินอาหารร่วมกัน[4] |
| วิธีวินิจฉัย | Throat culture, strep test[1] |
| โรคอื่นที่คล้ายกัน | Epiglottitis, infectious mononucleosis, Ludwig's angina, peritonsillar abscess, retropharyngeal abscess, viral pharyngitis[5] |
| การป้องกัน | การล้างมือ[1] การปิดปากเวลาไอ[4] |
| การรักษา | พาราเซตามอล, NSAIDs, antibiotics[1][6] |
| ความชุก | 5 to 40% of sore throats[7][8] |
การเจ็บคอสเตรปโธรท สามารถเกิดการติดต่อได้โดยการคลุกคลีใกล้ชิดกับผู้ป่วย หากต้องการตรวจสอบให้แน่ใจว่าผู้ป่วยนั้นๆ ป่วยเป็นเจ็บคอสเตรปโธรท ก็ต้องใช้การทดสอบที่เรียกว่าการเพาะเชื้อ (throat culture ) จากสารคัดหลั่งในลำคอ อย่างไรก็ดี แม้ว่าจะไม่มีการทดสอบนี้การวินิจฉัยโรคก็อาจทำได้จากพื้นฐานอาการของโรค ในกรณีที่ผู้ป่วยมีแนวโน้มของโรคหรือเป็นโรคอย่างแน่นอน ก็สามารถใช้ยาปฏิชีวนะ (ยาที่ฆ่าเชื้อแบคทีเรีย) เพื่อป้องกันไม่ให้โรครุนแรงยิ่งขึ้นและหายจากโรคได้เร็วขึ้น[10]
อาการแสดงและอาการ แก้
อาการโดยทั่วไปของการเจ็บคอสเตรปโธรทคือ เจ็บคอ มีไข้สูงกว่า 38°ซ (100.4°ฟ) มีสารคัดหลั่ง (สีเหลืองหรือสีเขียว) ปกคลุมบนต่อมทอนซิล และต่อมในลำคอบวม[10]
อาการอื่นๆ ที่อาจพบได้คือ:
- ปวดศีรษะ[11]
- การอาเจียนหรือคลื่นเหียน[11]
- ปวดท้อง[11]
- ปวดกล้ามเนื้อ[12]
- ผื่นผิวหนัง (ผื่นโปนแดงขนาดเล็ก) ตามร่างกายหรือในช่องปากหรือลำคอ (เป็นอาการที่พบไม่บ่อยแต่เป็นอาการเฉพาะของโรค)[10]
ผู้ป่วยสเตรปโธรทมักเริ่มแสดงอาการภายในหนึ่งถึงสามวันหลังจากได้รับเชื้อจากผู้ที่ป่วยเป็นโรค[10]
-
Mouth wide open showing the throat
A throat infection which on culture tested positive for group A streptococcus. Note the large tonsils with white exudate. -
Mouth wide open showing the throat
Note the petechiae, or small red spots, on the soft palate. This is an uncommon but highly specific finding in streptococcal pharyngitis.[10] -
A set of large tonsils in the back of the throat covered in white exudate.
A culture positive case of streptococcal pharyngitis with typical tonsillar exudate in an 8 year old.
สาเหตุ แก้
การเจ็บคอสเตรปโธรทมีสาเหตุมาจากเชื้อโรค (หรือแบคทีเรีย) ที่ชื่อ เบต้า-ฮีโมไลติก สเตรปโตค็อกคัส กลุ่มเอ (Group A beta-hemolytic streptococcus (แกส/GAS))[13] แต่ทั้งนี้เชื้อโรคอื่นๆ ก็อาจเป็นสาเหตุของการเจ็บคอได้ [10][12] สเตรปโธรทติดต่อได้จากการคลุกคลีใกล้ชิดโดยตรงกับผู้ป่วย โดยในกลุ่มคนจำนวนมาก เช่น ในค่ายทหารหรือในโรงเรียน จะมีอัตราการติดเชื้อของโรคนี้สูงยิ่งขึ้น[12][14] เชื้อโรคที่แห้งตัวและปะปนอยู่ในฝุ่นไม่สามารถทำให้คนป่วยเป็นโรคได้ แต่เชื้อโรคที่มีความชื้น เช่น ที่พบบนแปรงสีฟัน สามารถทำให้คนป่วยเป็นเวลาไม่เกิน 15 วันได้[12] ในกรณีที่พบน้อยมาก เชื้อโรคเหล่านี้สามารถอาศัยอยู่ในอาหารและทำให้ผู้ที่รับประทานอาหารนั้นป่วยเป็นโรคได้[12] เด็กที่มีเชื้อโรคแกสในลำคอของพวกเขาโดยไม่มีอาการของการเจ็บคอสเตรปโธรทซึ่งเป็นผู้ที่เป็นพาหะของโรคมีจำนวนเท่ากับร้อยละสิบสอง[7]
การวินิจฉัย แก้
| คะแนน | ความเสี่ยง | มาตรการรักษา |
|---|---|---|
| 1 หรือน้อยกว่า | <10% | ไม่ใช้แอนติบอดี้หรือการเพาะเชื้อ |
| 2 | 11–17% | ใช้แอนติบอดี้จากการเพาะเชื้อ หรือ RADT |
| 3 | 28–35% | |
| 4 หรือ 5 | 52% | ใช้แอนติบอดี้เชิงประจักษ์ |
หลักเกณฑ์ที่เรียกว่า Modified Centor score ใช้เพื่อกำหนดวิธีการรักษาผู้ที่เจ็บคอ โดยใช้พื้นฐานของเกณฑ์ทางคลินิกที่สำคัญห้าข้อ ซึ่งคะแนนจาก Centor score จะเป็นตัวกำหนดแนวโน้มของการเป็นการเจ็บคอสเตรปโธรท[10]
จุดที่ระบุไว้สำหรับเกณฑ์สำคัญเหล่านี้คือ:[10]
- ไม่มีการไอ
- ต่อมในคอบวมและนิ่ม
- มีไข้สูงกว่า 38°ซ (100.4°ฟ)
- มีสารคัดหลั่งหรือการบวมของต่อมในลำคอ (ต่อมทอนซิล)
- อายุต่ำกว่า 15 ปี (เกณฑ์ข้อนี้จะถูกหักลบด้วยผู้ที่อายุมากกว่า 44 ปี)
การทดสอบทางห้องปฏิบัติการ แก้
การทดสอบที่เป็นวิธีการทดสอบหลักเรียกว่าการเพาะเชื้อจากสารคัดหลั่งในลำคอ[15] สำหรับการระบุว่าบุคคลนั้นเป็นการเจ็บคอสเตรปโธรทหรือไม่ วิธีการทดสอบนี้ให้ความแม่นยำในผลของโรคของผู้ที่ได้รับการทดสอบเท่ากับ 90 ถึง 95 เปอร์เซนต์ [10] อาจมีการใช้การทดสอบที่เรียกว่าการทดสอบสารก่อภูมิต้านทานเชื้อสเตรป (หรือเรียกอย่างหนึ่งว่าการตรวจอาร์เอดีที [Rapid Antigen Detection Testing]) การทดสอบเชื้อสเตรปนี้ให้ผลรวดเร็วกว่าการเพาะเชื้อแต่ความแม่นยำในผลของโรคของผู้ที่ได้รับการทดสอบนั้นคิดเป็นเพียง 70 เปอร์เซ็นต์ โดยทั้งสองการทดสอบนี้มีความเท่าเทียมกันในการระบุว่าบุคคลนั้นไม่มีเชื้อการเจ็บคอสเตรปโธรท (จาก 98 เปอร์เซ็นต์ของผู้ที่ได้รับการทดสอบ)[10]
สิ่งที่ใช้ในการพิสูจน์การเป็นโรคคือผลการทดสอบด้วยการเพาะเชื้อที่เป็นบวก (หรือกล่าวอีกอย่างหนึ่งว่า การทดสอบที่ระบุว่าบุคคลนั้นเป็นโรค) หรือการทดสอบสารก่อภูมิต้านทานเชื้อสเตรป ร่วมกับอาการของการเจ็บคอสเตรปโธรท [16] ผู้ที่ไม่มีอาการแสดงไม่ควรได้รับการทดสอบการเพาะเชื้อหรือการทดสอบสารก่อภูมิต้านทานเชื้อสเตรปเป็นประจำ เนื่องจากมีบุคคลเพียงจำนวนหนึ่งเท่านั้นที่มีแบคทีเรียสเตรปโตคอกคัสในลำคอของตนโดยปราศจากผลที่เป็นอันตราย [16]
ความเจ็บป่วยอื่นๆ ที่อาจสร้างความสับสนกับการเจ็บคอสเตรปโธรท แก้
อาการของการเจ็บคอสเตรปโธรทเป็นอาการที่คาบเกี่ยวกับภาวะอื่นๆ ดังนั้นการวินิจฉัยว่าเป็นการเจ็บคอสเตรปโธรทโดยไม่มีการทดสอบด้วยการเพาะเชื้อหรือการทดสอบสารก่อภูมิต้านทานเชื้อสเตรปอาจทำได้ยาก [10] นอกเหนือจากมีไข้และเจ็บคอแล้วนั้น การไอ มีน้ำมูก ท้องเสีย และตาแดงและเคืองก็เป็นแนวโน้มของการเจ็บคอที่เกิดจากเชื้อไวรัสมากกว่าที่จะเป็นการเจ็บคอสเตรปโธรทได้[10] การบวมของต่อม (ต่อมน้ำเหลือง) ในลำคอพร้อมกับเจ็บคอ มีไข้ และต่อม (ต่อมทอนซิล) ในลำคอโตสามารถเกิดขึ้นได้หากผู้ป่วยนั้นเป็นโรคที่เรียกว่าโรคติดเชื้อโมโนนิวคลีโอซิส (infectious mononucleosis)[17]
การป้องกัน แก้
การตัดต่อมทอนซิลอาจเป็นวิธีการที่เหมาะสมสำหรับการป้องกันการเจ็บคอสเตรปโธรทในผู้ที่มักเจ็บป่วยจากโรคนี้อยู่เสมอ[18][19] นับตั้งแต่ปี 2003 เป็นต้นมา การป่วยด้วยการเจ็บคอสเตรปโธรทตั้งแต่สามครั้งต่อหนึ่งปีขึ้นไปนั้นถือได้ว่าเป็นที่เหตุผลเพียงพอในการตัดต่อมทอนซิลทิ้ง [20] การรอโดยคอยจับตามองก็เป็นสิ่งที่เหมาะสมเช่นกัน[18]
การรักษา แก้
การเจ็บคอสเตรปโธรทที่ไม่ได้รับการรักษามักหายไปเองภายในเวลาไม่กี่วัน [10] การรักษาด้วยยา (ปฏิชีวนะ) สามารถช่วยลดระยะเวลาการเกิดอาการได้ประมาณ 16 ชั่วโมงโดยเฉลี่ย [10] เหตุผลหลักในการรักษาด้วยยาปฏิชีวนะคือเพื่อลดความเสี่ยงของความเจ็บป่วยที่ร้ายแรงมากขึ้น เช่น มีไข้รุนแรง (ที่รู้จักในชื่อว่า ไข้รูมาติก) หรือการสะสมของหนองในลำคอ (ที่เรียกว่า ฝีหลังคอหอย [retropharyngeal abscesses])[10]. ยาเหล่านี้จะมีประสิทธิภาพดีหากได้รับยาภายใน 9 วันนับจากการเริ่มต้นของอาการเหล่า[13]
ยาแก้ปวด แก้
ยาบรรเทาปวด เช่น ยาลดอาการบวม (ยาต้านการอักเสบหรือ NSAID ที่ไม่ใช่สเตียรอยด์ หรือยาลดไข้ (พาราเซตามอล หรือ อะเซตามิโนเฟน [acetaminophen])สามารถช่วยลดความเจ็บปวดที่เกี่ยวข้องกับการเจ็บคอสเตรปโธรทได้[21] ทั้งนี้ยาสเตียรอยด์ต่างๆ นั้นก็มีประโยชน์เช่นกัน[13][22] ซึ่งอยู่ในรูปครีมหรือขี้ผึ้งที่ชื่อลิโดเคน (lidocaine)[23] ในผู้ใหญ่อาจใช้แอสไพรินได้ แต่ไม่แนะนำการใช้ในเด็กเพราะยานี้สามารถเพิ่มความเสี่ยงของการพัฒนาของโรคที่คุกคามชีวิตที่มีชื่อเรียกว่ากลุ่มอาการราย (Reye's syndrome) [13]
ยาปฏิชีวนะ แก้
ยาปฏิชีวนะที่ประเทศสหรัฐอเมริกาเลือกใช้สำหรับการรักษาการเจ็บคอสเตรปโธรทคือยาเพนนิซิลลิน-วี (penicillin V) ยาปฏิชีวนะตัวนี้เป็นที่นิยมเนื่องจากเหตุผลด้านความปลอดภัย ค่าใช้จ่ายและประสิทธิผลของยาดังกล่าว [10] ส่วนยาที่ประเทศในยุโรปเลือกใช้คือยาอะม็อกซีซิลลิน (amoxicillin) [24] ในประเทศอินเดีย ซึ่งเป็นสถานที่ที่มีความเสี่ยงในการพัฒนาของไข้รูมาติกสูง ทางเลือกอันดับแรกในการรักษาได้แก่ยาฉีดที่ชื่อว่าเบนซาทีนเพนิซิลลิน-จี (benzathine penicillin G) [13] ยาปฏิชีวนะที่เหมาะสมสามารถลดระยะเวลาเฉลี่ย (ซึ่งเป็นเวลา 3-5 วัน) ของอาการลงได้ประมาณวันหนึ่ง และยาเหล่านี้ยังช่วยลดการแพร่กระจายของโรคได้อีกด้วย [16] ยาที่แพทย์สั่งส่วนใหญ่ใช้เพื่อช่วยลดภาวะแทรกซ้อนที่พบได้ไม่บ่อย เช่น การมีไข้ที่รุนแรง ผื่นผิวหนังหรือการติดเชื้อต่าง ๆ[25] ผลประโยชน์จากการรักษาการเจ็บคอสเตรปโธรทด้วยยาปฏิชีวนะควรต้องมีความสมดุลกับผลข้างเคียงที่อาจเกิดขึ้นได้ [12] ยาปฏิชีวนะนั้นไม่จำเป็นต้องให้แก่ผู้ใหญ่ที่มีสุขภาพดีที่มีปฏิกิริยาเชิงลบต่อยา [25] ยาปฏิชีวนะที่แพทย์สั่งจ่ายสำหรับการเจ็บคอสเตรปโธรทเป็นอัตราที่สูงกว่าอัตราที่มีการคาดหมายสำหรับความรุนแรงและอัตราการแพร่กระจายของโรค[26] ยาอิริโทรมัยซิน (Erythromycin)(และยาอื่นๆ ที่ชื่อว่า แมคโครีด [macrolides]) ได้รับการแนะนำสำหรับผู้ที่แพ้ยาเพนิซิลลินขั้นรุนแรง[10] ขั้นแรก อาจใช้การรักษาด้วยกลุ่มยาที่ชื่อว่าเซฟาโลสปอริน (cephalosporins) ในกลุ่มของผู้มีอาการแพ้ที่รุนแรงน้อยกว่า[10] การติดเชื้อสเตรปโตค็อกคัสยังสามารถนำไปสู่ภาวะไตบวมได้ ทั้งนี้ยาปฏิชีวนะจะไม่ช่วยลดโอกาสของภาวะนี้[13]
แนวโน้มของโรค แก้
อาการของการเจ็บคอสเตรปโธรทมักดีขึ้นภายใน 3-5 วันไม่ว่าจะได้รับการรักษาหรือไม่ก็ตาม[16] การรักษาด้วยยาปฏิชีวนะนั้นก็เพื่อลดความเสี่ยงของการเจ็บป่วยที่รุนแรงมากขึ้นและการแพร่กระจายของโรค และเมื่อได้รับยาขนานแรกเด็กก็อาจไปโรงเรียนตามปกติได้หลังจาก 24 ชั่วโมง[10]
ปัญหาร้ายแรงเหล่านี้อาจมีสาเหตุมาจากการเจ็บคอสเตรปโธรท:
- มีไข้รุนแรง เช่น ไข้รูมาติก[11] หรือไข้ดำแดง (scarlet fever)[27]
- ความเจ็บป่วยที่อาจเป็นอันตรายถึงชีวิตที่เรียกว่ากลุ่มอาการช็อกจากพิษ (toxic shock syndrome)[27][28]
- การบวมของไต[29]
- ความเจ็บป่วยที่เรียกว่ากลุ่มอาการ PANDAS (PANDAS syndrome)[29] ซึ่งก่อให้เกิดปัญหาเฉียบพลันต่อภูมิคุ้มกันขั้นร้ายแรง และบางครั้งต่อกลุ่มอาการทางพฤติกรรม
รูปแบบและการแพร่กระจายของโรค แก้
การเจ็บคอสเตรปโธรทเป็นโรคที่ถูกจัดอยู่ในหมวดหมู่ของการเจ็บคอ (หรือคออักเสบ)โดยประชากรในประเทศสหรัฐอเมริกาได้รับการวินิจฉัยว่าโรคนี้จำนวน 11 ล้านคนต่อปี[10] กรณีส่วนของการเจ็บคอนั้นเกิดจากเชื้อไวรัส อย่างไรก็ตามแบคทีเรียสเตรปโตค็อกคัส กลุ่มเอ นั้นเป็นสาเหตุของการเจ็บคอในเด็กคิดเป็นจำนวน 30 เปอร์เซ็นต์และของการเจ็บคอในผู้ใหญ่ที่คิดเป็นจำนวน 5 ถึง 20 เปอร์เซ็นต์[10] โรคนี้มักเกิดในช่วงปลายฤดูหนาวและต้นฤดูใบไม้ผลิ[10]
อ้างอิง แก้
- ↑ 1.0 1.1 1.2 1.3 1.4 "Is It Strep Throat?". CDC. October 19, 2015. เก็บจากแหล่งเดิมเมื่อ 2 February 2016. สืบค้นเมื่อ 2 February 2016.
- ↑ 2.0 2.1 Warrell, David A.; Timothy M. Cox; John D. Firth, บ.ก. (2012). Oxford textbook of medicine infection. Oxford: Oxford University Press. pp. 280–281. ISBN 9780191631733. เก็บจากแหล่งเดิมเมื่อ 2016-10-10.
- ↑ 3.0 3.1 Goroll, Allan H.; Mulley, Albert G. Jr. (2009). Primary care medicine: office evaluation and management of the adult patient (6th ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 1408. ISBN 9780781775137. เก็บจากแหล่งเดิมเมื่อ 2016-09-15.
- ↑ 4.0 4.1 "Strep throat - Symptoms and causes". Mayo Clinic (ภาษาอังกฤษ). สืบค้นเมื่อ 24 January 2020.
- ↑ Gottlieb, M; Long, B; Koyfman, A (May 2018). "Clinical Mimics: An Emergency Medicine-Focused Review of Streptococcal Pharyngitis Mimics". The Journal of Emergency Medicine. 54 (5): 619–629. doi:10.1016/j.jemermed.2018.01.031. PMID 29523424.
- ↑ Weber, R (March 2014). "Pharyngitis". Primary Care. 41 (1): 91–8. doi:10.1016/j.pop.2013.10.010. PMC 7119355. PMID 24439883.
- ↑ 7.0 7.1 7.2 Shaikh N, Leonard E, Martin JM (September 2010). "Prevalence of streptococcal pharyngitis and streptococcal carriage in children: a meta-analysis". Pediatrics. 126 (3): e557–64. doi:10.1542/peds.2009-2648. PMID 20696723. S2CID 8625679.
- ↑ Shulman, ST; Bisno, AL; Clegg, HW; Gerber, MA; Kaplan, EL; Lee, G; Martin, JM; Van Beneden, C (Sep 9, 2012). "Clinical Practice Guideline for the Diagnosis and Management of Group A Streptococcal Pharyngitis: 2012 Update by the Infectious Diseases Society of America". Clinical Infectious Diseases. 55 (10): e86–102. doi:10.1093/cid/cis629. PMC 7108032. PMID 22965026.
- ↑ streptococcal pharyngitis ใน พจนานุกรมศัพท์การแพทย์ดอร์แลนด์
- ↑ 10.00 10.01 10.02 10.03 10.04 10.05 10.06 10.07 10.08 10.09 10.10 10.11 10.12 10.13 10.14 10.15 10.16 10.17 10.18 10.19 10.20 10.21 Choby BA (March 2009). "Diagnosis and treatment of streptococcal pharyngitis". Am Fam Physician. 79 (5): 383–90. PMID 19275067. เก็บจากแหล่งเดิมเมื่อ 2015-02-08.
- ↑ 11.0 11.1 11.2 11.3 Brook I, Dohar JE (December 2006). "Management of group A beta-hemolytic streptococcal pharyngotonsillitis in children". J Fam Pract. 55 (12): S1–11, quiz S12. PMID 17137534.
- ↑ 12.0 12.1 12.2 12.3 12.4 12.5 Hayes CS, Williamson H (April 2001). "Management of Group A beta-hemolytic streptococcal pharyngitis". Am Fam Physician. 63 (8): 1557–64. PMID 11327431. เก็บจากแหล่งเดิมเมื่อ 2008-05-16.
- ↑ 13.0 13.1 13.2 13.3 13.4 13.5 Baltimore RS (February 2010). "Re-evaluation of antibiotic treatment of streptococcal pharyngitis". Curr. Opin. Pediatr. 22 (1): 77–82. doi:10.1097/MOP.0b013e32833502e7. PMID 19996970. S2CID 13141765.
- ↑ Lindbaek M, Høiby EA, Lermark G, Steinsholt IM, Hjortdahl P (2004). "Predictors for spread of clinical group A streptococcal tonsillitis within the household". Scand J Prim Health Care. 22 (4): 239–43. doi:10.1080/02813430410006729. PMID 15765640.
- ↑ Smith, Ellen Reid; Kahan, Scott; Miller, Redonda G. (2008). In A Page Signs & Symptoms. In a Page Series. Hagerstown, Maryland: Lippincott Williams & Wilkins. p. 312. ISBN 0-7817-7043-2.
- ↑ 16.0 16.1 16.2 16.3 Bisno AL, Gerber MA, Gwaltney JM, Kaplan EL, Schwartz RH (July 2002). "Practice guidelines for the diagnosis and management of group A streptococcal pharyngitis. Infectious Diseases Society of America" (PDF). Clin. Infect. Dis. 35 (2): 113–25. doi:10.1086/340949. PMID 12087516.
- ↑ Ebell MH (2004). "Epstein-Barr virus infectious mononucleosis". Am Fam Physician. 70 (7): 1279–87. PMID 15508538. เก็บจากแหล่งเดิมเมื่อ 2008-07-24.
- ↑ 18.0 18.1 Paradise JL, Bluestone CD, Bachman RZ; และคณะ (March 1984). "Efficacy of tonsillectomy for recurrent throat infection in severely affected children. Results of parallel randomized and nonrandomized clinical trials". N. Engl. J. Med. 310 (11): 674–83. doi:10.1056/NEJM198403153101102. PMID 6700642.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Alho OP, Koivunen P, Penna T, Teppo H, Koskela M, Luotonen J (May 2007). "Tonsillectomy versus watchful waiting in recurrent streptococcal pharyngitis in adults: randomised controlled trial". BMJ. 334 (7600): 939. doi:10.1136/bmj.39140.632604.55. PMC 1865439. PMID 17347187.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Johnson BC, Alvi A (March 2003). "Cost-effective workup for tonsillitis. Testing, treatment, and potential complications". Postgrad Med. 113 (3): 115–8, 121. PMID 12647478.
- ↑ Thomas M, Del Mar C, Glasziou P (October 2000). "How effective are treatments other than antibiotics for acute sore throat?". Br J Gen Pract. 50 (459): 817–20. PMC 1313826. PMID 11127175.
- ↑ "Effectiveness of Corticosteroid Treatment in Acute Pharyngitis: A Systematic Review of the Literature". Andrew Wing. 2010; Academic Emergency Medicine.[ลิงก์เสีย]
- ↑ "Generic Name: Lidocaine Viscous (Xylocaine Viscous) side effects, medical uses, and drug interactions". MedicineNet.com. สืบค้นเมื่อ 2010-05-07.
- ↑ Bonsignori F, Chiappini E, De Martino M (2010). "The infections of the upper respiratory tract in children". Int J Immunopathol Pharmacol. 23 (1 Suppl): 16–9. PMID 20152073.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 25.0 25.1 Snow V, Mottur-Pilson C, Cooper RJ, Hoffman JR (March 2001). "Principles of appropriate antibiotic use for acute pharyngitis in adults". Ann Intern Med. 134 (6): 506–8. doi:10.7326/0003-4819-134-6-200103200-00018. PMID 11255529. S2CID 35082591.[ต้องการการอัปเดต?]
- ↑ Linder JA, Bates DW, Lee GM, Finkelstein JA (November 2005). "Antibiotic treatment of children with sore throat". J Am Med Assoc. 294 (18): 2315–22. doi:10.1001/jama.294.18.2315. PMID 16278359.
- ↑ 27.0 27.1 "UpToDate Inc". เก็บจากแหล่งเดิมเมื่อ 2008-12-08.
- ↑ Stevens DL, Tanner MH, Winship J, และคณะ (July 1989). "Severe group A streptococcal infections associated with a toxic shock-like syndrome and scarlet fever toxin A". N. Engl. J. Med. 321 (1): 1–7. doi:10.1056/NEJM198907063210101. PMID 2659990.
- ↑ 29.0 29.1 Hahn RG, Knox LM, Forman TA (May 2005). "Evaluation of poststreptococcal illness". Am Fam Physician. 71 (10): 1949–54. PMID 15926411.