กลุ่มอาการผิดปกติทางเมแทบอลิก
กลุ่มอาการผิดปกติทางเมแทบอลิก, เมแทบอลิกซินโดรม (อังกฤษ: Metabolic syndrome) หรือ กลุ่มอาการอ้วนลงพุง หมายถึงการปรากฏของกลุ่มอาการทางการแพทย์อย่างน้อยสามประการจากห้าประการดังต่อไปนี้: ภาวะอ้วนลงพุง, ความดันเลือดสูง, น้ำตาลในเลือดสูง, ไตรกลีเซอไรด์ในเซรุมเลือดสูง และ ไลโพโปรตีนความหนาแน่นสูง (HDL) ในเซรุมต่ำ
| กลุ่มอาการผิดปกติทางเมแทบอลิก | |
|---|---|
| ชื่ออื่น | Dysmetabolic syndrome X |
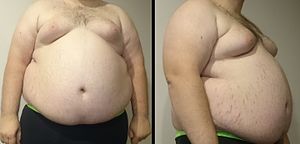 | |
| ภาพชายอ้วนลงพุง ซึ่งเป็นลักษณะสำคัญของกลุ่มอาการเมตาบอลิก น้ำหนักกายของเขาอยู่ที่ 182 กก. ส่วนสูง 185 ซม. และมี ดัชนีมวลกาย (BMI) ที่ 53 (ปกติอยู่ที่ 18.5 ถึง 25) | |
| สาขาวิชา | วิทยาต่อมไร้ท่อ |
กลุ่มอาการเมทาบอลิกนั้นมีความเกี่ยวพันกับความเสี่ยงต่อการเกิดโรคหลอดเลือดหัวใจ และ โรคเบาหวานชนิดที่ 2[1][2] ในสหรัฐอเมริกา ประชากรผู้ใหญ่ประมาณ 25% มีอาหารของเมทาบอลิกซินโดรม สัดส่วนนี้ยิ่งเพิ่มสูงขึ้นตามอายุประชากร โดยเฉพาะอย่างยิ่งในชนกลุ่มน้อยทางชาติพันธุ์กับเชื้อชาติ[3][4]
การไม่ตอบสนองต่ออินซูลิน, กลุ่มอาการเมทาบอลิก และอาการก่อนเบาหวานนั้นมีความสัมพันธ์กันอย่างใกล้ชิดต่อกันและมีบางมุมที่เหลื่อมซ้อนกัน สาเหตุการเกิดของกลุ่มอาหารเมทาบอลิกนั้นยังคงเป็นประเด็นของการวิจัยที่กำลังดำเนินไปอยู่ในปัจจุบัน
สัญญาณและอาการ แก้
สัญญาณสำคัญของเมทาบอลิกซินโดรมคือการอ้วนลงพุง ซึ่งเกิดจากการสะสมของเนื้อเยื่ออะดิโพสรอบเอวและแกนร่างกาย[5] สัญญาณอื่น ๆ รวมถึงความดันเบือดสูง, คลอเรสเตอรอล HDL ในเซรุมขณะอดอาหาร (fasting serum HDL cholesterol) ลดลง, ระดับไตรกลีเซอไรด์ในเซรุมขณะอดอาหาร (fasting serum triglyceride level) สูงขึ้น, กลูโคสขณะอดอาหารผิดปกติ, ความต้นทานต่ออินซูลิน (insulin resistance) หรืออาการก่อนเบาหวาน (prediabetes)
สาเหตุ แก้
ส่วนนี้รอเพิ่มเติมข้อมูล คุณสามารถช่วยเพิ่มข้อมูลส่วนนี้ได้ |
กลไกของวิถีอันซับซ้อนในเมทาบอลิกซินโดรมนั้นยังคงอยู่ภายใต้การค้นคว้า พยาธิสรีระวิทยาของเมทาบอลิกซินโดรมนั้นมีความซับซ้อนมาก และมีเพียงบางส่วนที่ได้ถูกอภิปรายโดยละเอียด (partially elucidated) ผู้คนส่วนใหญ่ที่มีอาการนี้เป็นผลกระทบจากอายุที่สูงขึ้น, ความอ้วน, การไม่ขยับร่างกาย (sedentary) และมีความต้านทานต่ออินซูลิน (insulin resistance) นอกจากนี้ความเครียดยังสามารถเป็นปัจจัยหนึ่ง อย่างไรก็ตามปัจจัยเสี่ยงที่สุดคือการรับประทานอาหาร (โดยเฉพาะเครื่องดื่มรสหวาน),[6] genetics,[7][8][9][10] อายุที่เพิ่มขึ้น, พฤติกรรมที่ขาดการเคลื่อนไหวร่างกาย[11] การมีกิจกรรมทางกายที่ต่ำ,[12][13] นาฬิกาชีวภาพ/หารนอนหลับที่ผิดปกติหรือถูกรบกวน,[14] ความผิดปกติทางอารมณ์/การใช้ยาทางจิตเวช,[15][16] และการบริโภคแอลกอฮอลเกินขนาด[17]
ความเครียด แก้
งานวิจัยล่าสุดพบว่าความเครียดเรื้อรังเป็นเวลายาวนานสามารถมีผลต่อเมทาบอลิกซินโดรมจากการทำลายสมดุลฮอร์โมนใน hypothalamic-pituitary-adrenal axis (HPA-axis)[18] HPA-axis ที่ไม่สามารถทำงานปกติได้นั้นนำไปสู่ระดับฮอร์โมนคอร์ตีซอลเกิดการหมุนเวียน อันนำไปสู่การเพิ่มสูงขึ้นของระดับกลูโคส และ อินซูลิน ที่ซึ่งจะนำไปสู่ผบกระทบจากอินซูลิน (insulin-mediated effects) ต่อเนื้อเยื่ออะดีโพส (adipose tissue) ซึ่งท้ายที่สุดจะเพิ่ม visceral adiposity, ความต้านทานอินซูลิน, dyslipidemia และความดันเลือดสูง อันมีผลโดยตรงต่อกระดูก นำไปสู่โรค "low turnover" osteoporosis[19]
ดูเพิ่ม แก้
- โรคความผิดปกติทางเมแทบอลิก (Metabolic disorder)
อ้างอิง แก้
- ↑ Kaur J (2014). "A comprehensive review on metabolic syndrome". Cardiology Research and Practice. 2014: 1–21. doi:10.1155/2014/943162. PMC 3966331. PMID 24711954.
- ↑ Felizola, Saulo JA (2015). "Ursolic acid in experimental models and human subjects: Potential as an anti-obesity/overweight treatment?". doi:10.13140/RG.2.1.4502.4804.
{{cite journal}}: Cite journal ต้องการ|journal=(help)[แหล่งอ้างอิงทางการแพทย์ที่ไม่น่าเชื่อถือ?] - ↑ Falkner B, Cossrow ND (July 2014). "Prevalence of metabolic syndrome and obesity-associated hypertension in the racial ethnic minorities of the United States". Current Hypertension Reports. 16 (7): 449. doi:10.1007/s11906-014-0449-5. PMC 4083846. PMID 24819559.
- ↑ Beltrán-Sánchez H, Harhay MO, Harhay MM, McElligott S (August 2013). "Prevalence and trends of metabolic syndrome in the adult U.S. population, 1999–2010". Journal of the American College of Cardiology. 62 (8): 697–703. doi:10.1016/j.jacc.2013.05.064. PMC 3756561. PMID 23810877.
- ↑ "Metabolic Syndrome". Diabetes.co.uk. 15 January 2019.
- ↑ Malik VS, Popkin BM, Bray GA, Després JP, Willett WC, Hu FB (November 2010). "Sugar-sweetened beverages and risk of metabolic syndrome and type 2 diabetes: a meta-analysis". Diabetes Care. 33 (11): 2477–83. doi:10.2337/dc10-1079. PMC 2963518. PMID 20693348.
- ↑ Pollex RL, Hegele RA (September 2006). "Genetic determinants of the metabolic syndrome". Nature Clinical Practice Cardiovascular Medicine. 3 (9): 482–89. doi:10.1038/ncpcardio0638. PMID 16932765.
- ↑ Poulsen P, Vaag A, Kyvik K, Beck-Nielsen H (May 2001). "Genetic versus environmental aetiology of the metabolic syndrome among male and female twins". Diabetologia. 44 (5): 537–43. doi:10.1007/s001250051659. PMID 11380071.
- ↑ Groop, Leif (2007). "Genetics of the metabolic syndrome". British Journal of Nutrition. 83: S39–S48. doi:10.1017/S0007114500000945. PMID 10889791.
- ↑ Bouchard C (May 1995). "Genetics and the metabolic syndrome". International Journal of Obesity and Related Metabolic Disorders. 19 Suppl 1: S52–59. PMID 7550538.
- ↑ Edwardson CL, Gorely T, Davies MJ, Gray LJ, Khunti K, Wilmot EG, Yates T, Biddle SJ (2012). "Association of sedentary behaviour with metabolic syndrome: a meta-analysis". PLOS ONE. 7 (4): e34916. Bibcode:2012PLoSO...734916E. doi:10.1371/journal.pone.0034916. PMC 3325927. PMID 22514690.
- ↑ Katzmarzyk PT, Leon AS, Wilmore JH, Skinner JS, Rao DC, Rankinen T, Bouchard C (October 2003). "Targeting the metabolic syndrome with exercise: evidence from the HERITAGE Family Study". Medicine and Science in Sports and Exercise. 35 (10): 1703–09. doi:10.1249/01.MSS.0000089337.73244.9B. PMID 14523308.
- ↑ He D, Xi B, Xue J, Huai P, Zhang M, Li J (June 2014). "Association between leisure time physical activity and metabolic syndrome: a meta-analysis of prospective cohort studies". Endocrine. 46 (2): 231–40. doi:10.1007/s12020-013-0110-0. PMID 24287790.
- ↑ Xi B, He D, Zhang M, Xue J, Zhou D (August 2014). "Short sleep duration predicts risk of metabolic syndrome: a systematic review and meta-analysis". Sleep Medicine Reviews. 18 (4): 293–97. doi:10.1016/j.smrv.2013.06.001. PMID 23890470.
- ↑ Vancampfort D, Correll CU, Wampers M, Sienaert P, Mitchell AJ, De Herdt A, Probst M, Scheewe TW, De Hert M (July 2014). "Metabolic syndrome and metabolic abnormalities in patients with major depressive disorder: a meta-analysis of prevalences and moderating variables". Psychological Medicine. 44 (10): 2017–28. doi:10.1017/S0033291713002778. PMID 24262678.
- ↑ Vancampfort D, Vansteelandt K, Correll CU, Mitchell AJ, De Herdt A, Sienaert P, Probst M, De Hert M (March 2013). "Metabolic syndrome and metabolic abnormalities in bipolar disorder: a meta-analysis of prevalence rates and moderators". The American Journal of Psychiatry. 170 (3): 265–74. doi:10.1176/appi.ajp.2012.12050620. PMID 23361837.
- ↑ Sun K, Ren M, Liu D, Wang C, Yang C, Yan L (August 2014). "Alcohol consumption and risk of metabolic syndrome: a meta-analysis of prospective studies". Clinical Nutrition. 33 (4): 596–602. doi:10.1016/j.clnu.2013.10.003. PMID 24315622.
- ↑ Gohil BC, Rosenblum LA, Coplan JD, Kral JG (July 2001). "Hypothalamic-pituitary-adrenal axis function and the metabolic syndrome X of obesity". CNS Spectrums. 6 (7): 581–86, 589. doi:10.1017/s1092852900002121. PMID 15573024.
- ↑ Tsigos C, Chrousos GP (October 2002). "Hypothalamic-pituitary-adrenal axis, neuroendocrine factors and stress". Journal of Psychosomatic Research. 53 (4): 865–71. doi:10.1016/S0022-3999(02)00429-4. PMID 12377295.
แหล่งข้อมูลอื่น แก้
| การจำแนกโรค | |
|---|---|
| ทรัพยากรภายนอก |