เยื่อหุ้มสมองอักเสบ
เยื่อหุ้มสมองอักเสบ[11] หรือเยื่อหุ้มสมอง (และไขสันหลัง) อักเสบ[12] (อังกฤษ: meningitis) เป็นภาวะที่มีการอักเสบของเยื่อที่อยู่รอบสมองและไขสันหลังซึ่งเรียกรวมว่าเยื่อหุ้มสมอง การอักเสบนี้อาจเกิดจากการติดเชื้อไวรัส แบคทีเรีย หรือจุลชีพอื่น ๆ และบางครั้งเกิดจากยาบางชนิด เป็นภาวะที่อาจเป็นอันตรายถึงชีวิตเนื่องจากเป็นการอักเสบที่อยู่ใกล้เนื้อสมองและไขสันหลัง ดังนั้นจึงเป็นภาวะฉุกเฉินทางการแพทย์
| เยื่อหุ้มสมองอักเสบ (Meningitis) | |
|---|---|
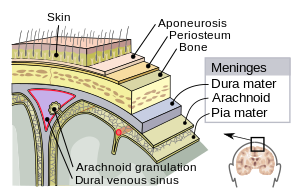 | |
| เยื่อหุ้มสมองประกอบด้วยเยื่อดูรา เยื่ออะแร็กนอยด์ และเยื่อเปีย | |
| สาขาวิชา | โรคติดเชื้อ, ประสาทวิทยา |
| อาการ | มีไข้, ปวดศีรษะ, คอแข็งเกร็ง[1] |
| ภาวะแทรกซ้อน | หูหนวก, โรคลมชัก, น้ำคั่งในโพรงสมอง, ความบกพร่องทางการรู้[2][3] |
| สาเหตุ | การติดเชื้อไวรัส, แบคทีเรีย, และอื่นๆ[4] |
| วิธีวินิจฉัย | การเจาะตรวจน้ำไขสันหลัง[1] |
| โรคอื่นที่คล้ายกัน | เนื้องอกในสมอง, เอสแอลอี, โรคไลม์, อาการชัก, neuroleptic malignant syndrome,[5] naegleriasis[6] |
| การป้องกัน | การรับวัคซีน[2] |
| ยา | ยาปฏิชีวนะ, ยาต้านไวรัส, สเตียรอยด์[1][7][8] |
| ความชุก | 8.7 ล้านคน (ค.ศ. 2015)[9] |
| การเสียชีวิต | 379,000 (2015)[10] |
อาการที่พบบ่อยได้แก่อาการปวดศีรษะและคอแข็งเกร็งพร้อมกับมีไข้ สับสนหรือซึมลง อาเจียน ทนแสงจ้าหรือเสียงดังไม่ได้ บางครั้งอาจมีเพียงอาการแบบไม่จำเพาะเจาะจง เช่น อาการไม่สบายตัวหรือง่วงซึมได้โดยเฉพาะในเด็กเล็ก หากมีผื่นร่วมด้วยอาจบ่งชี้ถึงสาเหตุเฉพาะบางอย่างของเยื่อหุ้มสมองอักเสบ เช่น เกิดจากการติดเชื้อแบคทีเรียเมนิงโกคอคคัส ซึ่งมีผื่นที่มีลักษณะเฉพาะ
แพทย์อาจเจาะน้ำไขสันหลังเพื่อวินิจฉัยหรือแยกโรคเยื่อหุ้มสมองอักเสบ ทำโดยใช้เข็มเจาะเข้าช่องสันหลังเพื่อนำเอาน้ำหล่อสมองไขสันหลังออกมาตรวจทางห้องปฏิบัติการ การรักษาโดยทั่วไปทำโดยให้ยาปฏิชีวนะอย่างทันท่วงที บางครั้งอาจมีการใช้ยาสเตียรอยด์เพื่อป้องกันภาวะแทรกซ้อนจากการอักเสบรุนแรง เยื่อหุ้มสมองอักเสบอาจนำไปสู่ภาวะแทรกซ้อนระยะยาวที่รุนแรง เช่น หูหนวก โรคลมชัก โพรงสมองคั่งน้ำ และสติปัญญาเสื่อมถอย โดยเฉพาะหากรักษาไม่ทันท่วงที เยื่อหุ้มสมองอักเสบบางชนิดอาจสามารถป้องกันได้ด้วยการให้วัคซีน เช่น เยื่อหุ้มสมองอักเสบที่เกิดจากเชื้อเมนิงโกคอคคัส, ฮีโมฟิลุส อินฟลูเอนซา ชนิดบี, นิวโมคอคคัส หรือไวรัสคางทูม เป็นต้น
สาเหตุ แก้
เยื่อหุ้มสมองอักเสบส่วนใหญ่เกิดจากการติดเชื้อ โดยเฉพาะเชื้อไวรัส[13] แบคทีเรีย เชื้อรา และปรสิต ตามลำดับ[4] และยังอาจเกิดจากสาเหตุอื่นที่ไม่ใช่การติดเชื้อได้ด้วย[4]
แบคทีเรีย แก้
แบคทีเรียที่ทำให้เกิดเยื่อหุ้มสมองอักเสบนั้นแตกต่างออกไปตามช่วงอายุ ในทารกแรกเกิดจนถึงอายุ 3 ปี เชื้อส่วนใหญ่เป็น สเตร็ปโตคอคคัส กลุ่ม B (ชนิดย่อยที่ 3 ซึ่งปกติอาศัยอยู่ในช่องคลอด) และเชื้อในทางเดินอาหาร เช่น เอสเคอริเชีย โคไล (ชนิดที่มีแอนติเจน K1) ลิสทีเรีย โมโนซัยโตจีเนส (ซีโรทัยป์ IVb) ซึ่งอาจทำให้เกิดโรคในทารกแรกเกิดและเกิดการระบาดได้ เด็กโตขึ้นมาส่วนใหญ่ติดเชื้อ ไนซีเรีย เมนิงไจไทดิส (เมนิงโกคอคคัส), สเตรปโตคอคคัส นิวโมนิอี (ซีโรทัยป์ 6, 9, 14, 18 และ 23) และฮีโมฟิลุส อินฟลูเอนเซ ชนิด B ในเด็กอายุน้อยกว่า 5 ปีที่ไม่ได้รับวัคซีน[2][8] ส่วนในผู้ใหญ่นั้น เชื้อ N. meningitidis และ S. pneumoniae เป็นสาเหตุของเยื่อหุ้มสมองอักเสบจากแบคทีเรียรวมกัน 80% โดยผู้ที่มีอายุมากกว่า 50 ปี จะมีความเสี่ยงเพิ่มขึ้นกับ L. monocytogenes[8][3] อัตราการเกิดเยื่อหุ้มสมองอักเสบจากเชื้อนิวโมคอคคัสเริ่มน้อยลงทั้งในเด็กและผู้ใหญ่ เนื่องจากมีการนำวัคซีนนิวโมคอคคัสเข้ามาใช้[14]
การบาดเจ็บของกะโหลกศีรษะทำให้มีโอกาสที่แบคทีเรียในโพรงจมูกจะเข้าไปถึงชั้นเยื่อหุ้มสมองได้ เช่นเดียวกับผู้ที่เคยทำทางเชื่อมเนื้อสมองหรือสิ่งอื่นที่ใกล้เคียงจะมีความเสี่ยงที่จะติดเชื้อผ่านเครื่องมือเหล่านี้ ในกรณีเช่นนี้เชื้อส่วนใหญ่จะเป็นเชื้อสแตฟฟิลโลคอคคัสรวมถึงซูโดโมแนสและแบคทีเรียกรัมลบชนิดแท่งอื่น ๆ [8] เชื้อกลุ่มเดียวกันนี้พบบ่อยเช่นกันในผู้ป่วยที่มีภูมิคุ้มกันบกพร่อง[2] ผู้ป่วยที่มีการติดเชื้อบริเวณศีรษะและคอเช่นหูชั้นกลางอักเสบหรือปุ่มกระดูกกกหูอักเสบอาจมีเยื่อหุ้มสมองอักเสบตามมาได้แม้ไม่มากนัก[8] ผู้ป่วยที่เคยรับการผ่าตัดฝังประสาทหูชั้นในเทียมเพื่อรักษาภาวะสูญเสียการได้ยินมีความเสี่ยงที่จะเกิดเยื่อหุ้มสมองอักเสบจากเชื้อนิวโมคอคคัส[15]
เยื่อหุ้มสมองอักเสบจากวัณโรคเกิดจากการติดเชื้อ มัยโคแบคทีเรียม ทิวเบอร์คูโลซิส พบได้บ่อยในประเทศที่มีการระบาดของวัณโรคเช่นประเทศไทย[16] โดยเฉพาะในผู้ป่วยที่มีภูมิคุ้มกันบกพร่อง เช่นผู้ป่วยเอดส์[17]
การเกิดเยื่อหุ้มสมองอักเสบจากแบคทีเรียซ้ำ ๆ อาจเป็นผลจากการมีความผิดปกติของโครงสร้างไม่ว่าจะเป็นตั้งแต่กำเนิดหรือเป็นภายหลัง หรือเป็นผลจากความผิดปกติของระบบภูมิคุ้มกัน[18] ความผิดปกติของโครงสร้างทำให้เกิดมีทางเชื่อมต่อระหว่างสิ่งแวดล้อมภายนอกกับระบบประสาท สาเหตุส่วนใหญ่ของการเกิดเยื่อหุ้มสมองเป็นซ้ำคือการมีกะโหลกศีรษะแตก[18] โดยเฉพาะตำแหน่งฐานกะโหลกศีรษะหรือการมีรอยแตกเชื่อมต่อกับโพรงอากาศหรือพีทรัสปิรามิด[18] บททบทวนวรรณกรรมรายงานกรณีผู้ป่วย 363 รายที่เกิดเยื่อหุ้มสมองอักเสบเป็นซ้ำพบว่า 59% มาจากความผิดปกติของโครงสร้าง 36% มาจากภูมิคุ้มกันบกพร่อง (เช่นภาวะพร่องคอมพลีเมนท์ ซึ่งทำให้เสี่ยงต่อเยื่อหุ้มสมองอักเสบซ้ำจากเชื้อเมนิงโกคอคคัสเป็นพิเศษ) และ 5% เกิดจากการมีการติดเชื้อบริเวณข้างเคียงเยื่อหุ้มสมองที่ยังคงเป็นอยู่ต่อเนื่อง[18]
ไร้เชื้อ แก้
เยื่อหุ้มสมองอักเสบไร้เชื้อนั้นโดยคร่าว ๆ หมายถึงเยื่อหุ้มสมองอักเสบทุกชนิดที่ไม่สามารถยืนยันได้ว่าเกิดจากการติดเชื้อแบคทีเรีย ซึ่งอาจเกิดจากไวรัส หรืออาจเป็นการติดเชื้อแบคทีเรียที่ได้รับการรักษาไปบางส่วนแล้วก็ได้ ทำให้เชื้อแบคทีเรียหายไปจากเยื่อหุ้มสมอง หรือการติดเชื้อเกิดขึ้นที่บริเวณข้างเคียงเยื่อหุ้มสมอง เช่น โพรงอากาศอักเสบ หรืออาจเกิดจากเยื่อบุหัวใจอักเสบ ทำให้มีการติดเชื้อที่ลิ้นหัวใจแล้วแพร่กระจายไปทางระบบเลือด หรืออาจเป็นผลจากการติดเชื้อแบคทีเรียรูปเกลียวสไปโรชีท เช่น เทรโปนีมา พาลลิดุม ซึ่งก่อโรคซิฟิลิส หรือบอร์เรเลีย เบิร์กโดร์เฟอไร ซึ่งก่อโรคไลม์ บางครั้งอาจพบเยื่อหุ้มสมองอักเสบได้ในมาลาเรียสมอง หรืออาจเป็นเยื่อหุ้มสมองอักเสบที่เกิดจากเชื้อรา เช่น คริปโตคอคคัส นีโอฟอร์แมนส์ซึ่งมักพบในผู้ป่วยภูมิคุ้มกันบกพร่อง เช่นเอดส์ นอกจากนี้ยังมีเยื่อหุ้มสมองอักเสบจากเชื้ออะมีบา เช่น นีกลีเรีย ฟาวเลอไร ซึ่งติดจากแหล่งน้ำจืด เป็นต้น[4]
ไวรัส แก้
ไวรัสที่ทำให้เกิดเยื่อหุ้มสมองอักเสบได้ เช่น เอนเทอโรไวรัส เฮอร์ปีส์ซิมเพลกซ์ไวรัสชนิดที่ 2 (ชนิดที่ 1 ก็พบได้แต่น้อย) วาริเซลลาซอสเตอร์ไวรัส (ทำให้เกิดอีสุกอีใสและงูสวัด) ไวรัสคางทูม เอชไอวี และแอลซีเอ็มวี[19]
ปรสิต แก้
ส่วนใหญ่จะนึกถึงการติดเชื้อปรสิตก็ต่อเมื่อมีการตรวจพบอีโอซิโนฟิลในน้ำหล่อสมองไขสันหลัง ส่วนใหญ่เป็นเชื้อแองจิโอสตรองไจลัส แคนโตเนนซิส (พยาธิหอยโข่ง) หรือนาโทสโตมา สปินิเจอรัม (พยาธิตัวจี๊ด) สาเหตุของเยื่อหุ้มสมองอักเสบที่มีอีโอซิโนฟิลสูงสาเหตุอื่นๆ ที่พบน้อยแต่อาจต้องนึกถึงได้แก่วัณโรค ซิฟิลิส โรคติดเชื้อราคริปโตค็อกคัส โรคติดเชื้อราค็อกซิดิออยด์[20][21][22]
ไม่ติดเชื้อ แก้
เยื่อหุ้มสมองอักเสบอาจเกิดจากสาเหตุที่ไม่ใช่การติดเชื้อได้หลายอย่าง เช่น การแพร่กระจายของมะเร็งมายังเยื่อหุ้มสมอง (เยื่อหุ้มสมองอักเสบเหตุเนื้องอก)[23] และยาบางชนิด ส่วนใหญ่เป็นยาในกลุ่มยาแก้อักเสบชนิดไม่ใช่สเตรอยด์ ยาปฏิชีวนะ และอิมมูโนกลอบูลินแบบให้ทางหลอดเลือดดำ[24] หรืออาจเกิดจากภาวะการอักเสบอื่นๆ ได้หลายอย่าง เช่น ซาร์คอยโดซิส (ซึ่งในกรณีนี้จะเรียกว่าซาร์คอยโดซิสที่ระบบประสาท) โรคของเนื้อเยื่อเกี่ยวพัน เช่น ลูปัส อีริทีมาโตซัส ทั่วร่าง หรือหลอดเลือดอักเสบบางชนิด เช่น โรคเบเซท[4] ถุงน้ำของหนังกำพร้าและเดอร์มอยด์ซีสต์อาจหลั่งสารที่ทำให้เกิดการระคายเคืองเข้าช่องใต้เยื่อหุ้มสมองชั้นกลางทำให้เกิดเยื่อหุ้มสมองอักเสบได้[4][18] เยื่อหุ้มสมองอักเสบแบบมอลลาเร็ตเป็นกลุมอาการอย่างหนึ่งที่ทำให้มีเยื่อหุ้มสมองอักเสบไร้เชื้อเป็นซ้ำๆ ปัจจุบันเชื่อว่าเกิดจากการติดเชื้อเฮอร์ปีส์ซิมเพล็กซ์ไวรัสชนิดที่ 2 นอกจากนี้ไมเกรนยังอาจเป็นสาเหตุของเยื่อหุ้มสมองอักเสบได้แต่พบน้อยมาก ส่วนใหญ่จะให้การวินิจฉัยก็ต่อเมื่อตรวจหาสาเหตุอื่นๆ แล้วยังไม่พบ[4]
อาการและอาการแสดง แก้
ลักษณะทางคลินิก แก้
อาการที่พบบ่อยที่สุดในผู้ป่วยที่เป็นผู้ใหญ่ได้แก่อาการปวดศีรษะ พบบ่อยถึงเกือบ 90% ของผู้ป่วยเยื่อหุ้มสมองอักเสบจากแบคทีเรีย รองลงมาได้แก่อาการคอแข็งเกร็ง[25] อาการสามอย่างที่มักใช้เป็นเกณฑ์ในการวินิจฉัยได้แก่อาการคอแข็งเกร็ง ไข้สูงเฉียบพลัน และการเปลี่ยนแปลงของสภาพจิต อย่างไรก็ดีผู้ป่วยเยื่อหุ้มสมองอักเสบจากแบคทีเรียเพียง 44-46% เท่านั้นที่มีอาการครบทั้งสามอย่างนี้[25][13] หากไม่มีอาการใดๆ เลยในสามอย่าง โอกาสเป็นเยื่อหุ้มสมองอักเสบมีน้อยมาก[13] อาการแสดงอื่นที่มักพบว่ามีความสัมพันธ์กับเยื่อหุ้มสมองอักเสบได้แก่อาการทนแสงจ้าไม่ได้และทนเสียงดังไม่ได้ ผู้ป่วยเด็กเล็กมักไม่มีอาการดังที่กล่าวมา โดยอาจมีอาการเพียงดูไม่สบายหรือดูหงุดหงิดก็ได้[2] ทารกที่อายุไม่เกิน 6 เดือนอาจพบมีกระหม่อมโป่งตึงได้ อาการอื่นๆ ที่อาจใช้แยกโรคเยื่อหุ้มสมองอักเสบออกจากภาวะอื่นที่ไม่อันตรายเท่าได้ในเด็กเล็กได้แก่ อาการปวดขา แขนขาเย็น และสีผิวผิดปกติ[26]
การมีคอแข็งเกร็งนั้นพบได้ในผู้ป่วยเยื่อหุ้มสมองอักเสบจากแบคทีเรียที่เป็นผู้ใหญ่สูงถึง 70% อาการแสดงอื่นของภาวะระคายเคืองเยื่อหุ้มสมองนั้น เช่น มีอาการแสดงเคอร์นิกหรือบรุดซินสกี โดยอาการแสดงเคอร์นิกตรวจโดยให้ผู้ป่วยนอนหงาย แพทย์จับขาให้สะโพกและเข่าของผู้ป่วยงอ 90 องศา แล้วเหยียดขาออก การที่ผู้ป่วยมีอาการเจ็บปวดเมื่อแพทย์พยายามจับขาให้เหยียดออกจนเกร็งต้านคือผลการตรวจอาการแสดงเคอร์นิกเป็นบวก ส่วนอาการแสดงบรุดซินสกีนั้นคือมือแพทย์จับคอผู้ป่วยก้มลงในท่านอนแล้วผู้ป่วยมีการงอสะโพกและเข่าขึ้นโดยไม่ได้ตั้งใจ ถึงแม้อาการแสดงทั้งสองนี้จะถูกใช้ในการคัดกรองเยื่อหุ้มสมองอักเสบอยู่โดยทั่วไป แต่ความไวของการตรวจทั้งสองยังมีข้อจำกัดมาก[13][27] ทั้งนี้การตรวจทั้งสองมีความจำเพาะต่อภาวะเยื่อหุ้มสมองอักเสบสูง น้อยมากที่จะพบในโรคอื่น[13] การตรวจอีกอย่างหนึ่งเรียกว่า "การทำท่าให้กระตุกโดยเน้น" (jolt accentuation maneuver) ช่วยในการตรวจว่าผู้ป่วยที่มีไข้และปวดศีรษะนี้มีเยื่อหุ้มสมองอักเสบหรือไม่ โดยให้ผู้ป่วยส่ายหน้าเร็วๆ ถ้าทำแล้วไม่มีอาการปวดศีรษะมากขึ้น แสดงว่ามีโอกาสน้อยที่จะเป็นเยื่อหุ้มสมองอักเสบ[13]
เยื่อหุ้มสมองอักเสบที่เกิดจากเชื้อแบคทีเรีย Neisseria meningitidis เรียกว่าเยื่อหุ้มสมองอักเสบจากเชื้อเมนิงโกคอคคัสหรือไข้กาฬหลังแอ่น[28] มีลักษณะแตกต่างจากเยื่อหุ้มสมองอักเสบชนิดอื่นโดยมีผื่นจุดเลือดที่กินบริเวณกว้างอย่างรวดเร็วนำมาก่อนอาการอื่นๆ[26] ผื่นนี้จะมีจุดเลือดออกสีแดงหรือม่วงขนาดเล็กและมีจำนวนมากอยู่บนตัว ขา เยื่อบุ ตาขาว บางครั้งพบที่ฝ่ามือฝ่าเท้า กดแล้วไม่จางลง ถึงแม้จะไม่ได้พบในผู้ป่วยเยื่อหุ้มสมองอักเสบจากเชื้อเมนิงโกคอคคัสทุกคนแต่ก็ค่อนข้างมีความจำเพาะกับโรค อย่างไรก็ดียังสามารถพบในเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรียชนิดอื่นได้[2] ข้อชวนสงสัยเชื้อที่เป็นสาเหตุอื่นๆ เช่น อาการของโรคมือ เท้า ปาก และเริมอวัยวะเพศ มีความสัมพันธ์กับเยื่อหุ้มสมองอักเสบจากไวรัสหลายๆ ชนิด[19]
ภาวะแทรกซ้อนระยะแรก แก้
ผู้ป่วยเยื่อหุ้มสมองอักเสบอาจแสดงอาการอื่นๆ ในระยะแรกของโรคได้ อาการเหล่านี้อาจจำเป็นต้องได้รับการรักษาเฉพาะ บางครั้งบ่งชี้พยากรณ์โรคที่แย่ การติดเชื้ออาจทำให้เกิดภาวะพิษเหตุติดเชื้อ กลุ่มอาการตอบสนองต่อการอักเสบทั่วร่างกาย ความดันเลือดตก หัวใจเต้นเร็ว ไข้สูงหรืออุณหภูมิกายต่ำผิดปกติ และ/หรือหายใจเร็วได้ ผู้ป่วยอาจมีความดันเลือดต่ำตั้งแต่ระยะแรกๆ โดยเฉพาะจากเชื้อเมนิงโกคอคคัส ความดันเลือดที่ต่ำนี้อาจทำให้เลือดไหลเวียนไปเลี้ยงร่างกายไม่เพียงพอได้[2] ภาวะเลือดแข็งตัวในหลอดเลือดแบบแพร่กระจายซึ่งมีการกระตุ้นการแข็งตัวของเลือดทั่วร่างกายมากผิดปกติอาจทำให้มีการอุดกั้นของหลอดเลือดที่ไปเลี้ยงอวัยวะและทำให้เกิดเลือดออกง่ายได้ ในภาวะติดเชื้อเมนิงโกคอคคัสนั้นอาจทำให้แขนขาเกิดเนื้อตายเน่าได้[2] การติดเชื้อเมนิงโกคอคคัสหรือนิวโมคอคคัสอย่างรุนแรงอาจทำให้มีการตกเลือดที่ต่อมหมวกไต ทำให้เกิดกลุ่มอาการวอเตอร์เฮาส์-ฟริเดอริกเซนได้ ซึ่งมักเป็นอันตรายถึงชีวิต[29]
เนื้อสมองอาจบวม ทำให้เกิดความดันในกะโหลกศีรษะสูง และเสี่ยงต่อการเกิดสมองถูกกดทับ อาจตรวจพบผู้ป่วยมีการเปลี่ยนแปลงของระดับความรู้สึกตัว ไม่มีรีเฟลกซ์รูม่านตาตอบสนองต่อแสง แขนขาเกร็งผิดปกติ[3] การอักเสบของเนื้อเยื่อสมองอาจทำให้เกิดการอุดกั้นจนน้ำหล่อสมองไขสันหลังไหลเวียนไม่ได้ตามปกติ มีโพรงสมองคั่งน้ำ[3] ผู้ป่วยอาจชักได้จากหลายสาเหตุ โดยในผู้ป่วยเด็กนั้นอาการชักสามารถพบเป็นอาการในเยื่อหุ้มสมองอักเสบระยะแรกๆ ได้ถึง 30% และมักไม่จำเป็นต้องมีสาเหตุอื่นเบื้องหลัง[8] นอกจากนี้การชักยังอาจเกิดจากการมีความดันในกะโหลกศีรษะสูงหรือเกิดจากบริเวณที่มีการอักเสบได้[3] การชักเฉพาะที่ การชักต่อเนื่อง การชักที่เป็นภายหลัง และการชักที่ไม่สามารถควบคุมได้ด้วยยา เป็นตัวบ่งชี้ว่าผลการรักษาระยะยาวอาจไม่ดีนัก[2]
การอักเสบของเยื่อหุ้มสมองอาจทำให้มีความผิดปกติของเส้นประสาทสมองได้ โดยอาจพบอาการเกี่ยวกับการมองเห็นหรือการได้ยินหลังการป่วยเยื่อหุ้มสมองอักเสบ การมีเนื้อสมองอักเสบหรือหลอดเลือดสมองอักเสบ รวมทั้งการเกิดลิ่มเลือดในหลอดเลือดดำสมองอาจนำไปสู่อาการอ่อนแรง ชา หรือมีการเคลื่อนไหวที่ผิดปกติในบริเวณที่ถูกควบคุมโดยเนื้อสมองส่วนนั้นๆ ได้
กลไกของโรค แก้
เยื่อหุ้มสมองประกอบด้วยเยื่อสามชั้น เมื่อรวมกับน้ำหล่อสมองไขสันหลังแล้วนับเป็นโครงสร้างที่คอยห้อมล้อมปกป้องสมองและไขสันหลังซึ่งเป็นโครงสร้างหลักของระบบประสาทส่วนกลางเอาไว้ เยื่อเปียเป็นเยื่อละเอียดยึดติดกับผิวเนื้อสมองรวมทั้งรอยหยักทั้งหมด ไม่ให้สารใดผ่านได้ เยื่ออะแร็กนอยด์ (มีรูปร่างคล้ายใยแมงมุมจึงชื่อว่าอะแร็กนอยด์) ห่อหุ้มเยื่อเปียอยู่อย่างหลวมๆ โดยมีช่องว่างใต้เยื่ออะแร็กนอยด์แยกระหว่างเยื่อเปียและเยื่ออะแร็กนอยด์ หล่อด้วยน้ำหล่อสมองไขสันหลัง ชั้นนอกสุดคือเยื่อดูรา หนาและทนกว่าชั้นอื่นๆ ยึดติดกับเยื่ออะแร็กนอยด์และกะโหลกศีรษะ
ในเยื่อหุ้มสมองอักเสบจากแบคทีเรีย เชื้อแบคทีเรียมาถึงเยื่อหุ้มสมองได้สองทาง ทางหนึ่งคือผ่านทางระบบเลือด และอีกทางหนึ่งคือทางการสัมผัสโดยตรงระหว่างเยื่อหุ้มสมองกับโพรงจมูก ผิวหนัง หรือโครงสร้างอื่น ส่วนใหญ่เยื่อหุ้มสมองอักเสบเกิดจากเชื้อที่มาตามกระแสเลือด เชื้อเหล่านี้เดิมอยู่ในผิวเยื่อบุของร่างกาย เช่นโพรงจมูก ส่วนใหญ่มีการติดเชื้อไวรัสนำมาก่อนซึ่งทำให้มีการสูญเสียการทำงานเป็นชั้นเยื่อป้องกันของเยื่อบุปกติ เมื่อเชื้อแบคทีเรียเข้าถึงกระแสเลือดจะสามารถเข้าถึงช่องว่างใต้เยื่ออะแร็กนอยด์ในตำแหน่งที่ปราการกั้นเลือด-สมองเปิดช่องว่างได้ เช่นในตำแหน่งของคอรอยด์ เพล็กซัส ซึ่งเยื่อหุ้มสมองอักเสบในทารกแรกเกิด 25% เกิดจากการติดเชื้อสเตร็ปโตคอคคัสกลุ่ม Bจากกระแสเลือด ปรากฏการณ์เช่นนี้พบน้อยในผู้ใหญ่[2] การติดเชื้อโดยตรงถึงน้ำหล่อสมองไขสันหลังอาจเกิดจากการใส่อุปกรณ์คาไว้ เกิดจากกะโหลกแตกร้าว หรือเกิดจากการติดเชื้อของช่องคอหลังโพรงจมูกหรือโพรงอากาศข้างจมูกที่ทำให้เกิดทางเชื่อมกับช่องว่างใต้เยื่ออะแร็กนอยด์ บางครั้งอาจพบมีความผิดปกติแต่กำเนิดของเยื่อดูราเป็นสาเหตุได้[2]
การอักเสบซึ่งกินบริเวณกว้างในช่องว่างใต้เยื่ออะแร็กนอยด์นั้นส่วนใหญ่ไม่ได้เป็นผลจากการติดเชื้อแบคทีเรียโดยตรง แต่เป็นการตอบสนองของระบบภูมิคุ้มกันของร่างกายที่มีต่อแบคทีเรียที่เข้ามาในระบบประสาทส่วนกลาง เมื่อเซลล์ของระบบภูมิคุ้มกันของสมอง (แอสโตรซัยต์และไมโครเกลีย) รับรู้ถึงสารบนเยื่อหุ้มเซลล์ของแบคทีเรียก็จะหลั่งสารตัวกลางซึ่งทำหน้าที่คล้ายฮอร์โมนเรียกว่าซัยโตไคน์ออกมาเพื่อเรียกเซลล์ภูมิคุ้มกันอื่นๆ มายังบริเวณนั้น และกระตุ้นเนื้อเยื่ออื่นๆ ให้มีการตอบสนองทางภูมิคุ้มกัน ปราการกั้นเลือด-สมองเริ่มยอมให้มีสารผ่านเข้าออกได้มากขึ้น ทำให้เกิดการบวมของสมองแบบที่เกิดจากหลอดเลือด เซลล์เม็ดเลือดขาวจำนวนมากเคลื่อนเข้ามาอยู่ในน้ำหล่อสมองไขสันหลังทำให้เกิดการอักเสบของเยื่อหุ้มสมอง และนำไปสู่การบวมของสมองแบบที่เกิดจากเนื้อสมอง นอกจากนี้ผนังหลอดเลือดเองก็มีการอักเสบด้วย ทำให้มีเลือดไหลมาเลี้ยงเซลล์สมองน้อยลง เกิดเป็นการบวมของสมองแบบที่เกิดจากการบาดเจ็บของเซลล์ การบวมของสมองทั้งสามแบบนี้ทำให้เกิดการเพิ่มขึ้นของความดันในกะโหลกศีรษะ เมื่อประกอบกับการมีความดันเลือดลดต่ำซึ่งมักพบร่วมกับการติดเชื้อเฉียบพลัน ทำให้เลือดไหลมาเลี้ยงสมองยากขึ้น เซลล์สมองจึงขาดออกซิเจนและเข้าสู่กระบวนการตายของเซลล์หรืออะพอพโทซิส[2]
เป็นที่ทราบกันดีว่าการให้ยาปฏิชีวนะนั้นอาจทำให้กระบวนการดังที่กล่าวมาข้างต้นแย่ลงในช่วงแรกจากมีการตายของแบคทีเรีย ทำให้มีผลผลิตจากเยื่อหุ้มเซลล์ของแบคทีเรียถูกปลดปล่อยออกมามากขึ้น บางส่วนของการรักษา เช่น การให้คอร์ติโคสเตียรอยด์ มีจุดมุ่งหมายเพื่อลดการตอบสนองของระบบภูมิคุ้มกันที่เกิดขึ้นในขั้นตอนเหล่านี้[2][3]
การวินิจฉัย แก้
| ชนิดของเยื่อหุ้มสมองอักเสบ | กลูโคส | โปรตีน | เซลล์ |
|---|---|---|---|
| เฉียบพลันจากแบคทีเรีย | ต่ำ | สูง | พีเอ็มเอ็น, มัก > 300/mm³ |
| เฉียบพลันจากไวรัส | ปกติ | ปกติหรือสูง | โมโนนิวเคลียร์, < 300/mm³ |
| วัณโรค | ต่ำ | สูง | โมโนนิวเคลียร์และ พีเอ็มเอ็น, < 300/mm³ |
| เชื้อรา | ต่ำ | สูง | < 300/mm³ |
| มะเร็ง | ต่ำ | สูง | มักเป็น โมโนนิวเคลียร์ |
การตรวจเลือดและภาพถ่ายรังสี แก้
ผู้ป่วยที่ถูกสงสัยว่าจะมีเยื่อหุ้มสมองอักเสบมักควรได้รับการตรวจเลือดเพื่อหาสารบ่งชี้การอักเสบ (เช่น ซีรีแอ็กทีฟโปรตีน, การตรวจนับเม็ดเลือด) รวมถึงการเพาะเชื้อจากเลือด[8][31]
การตรวจที่สำคัญที่สุดในการยืนยันหรือแยกการวินิจฉัยเยื่อหุ้มสมองอักเสบคือการวิเคราะห์น้ำหล่อสมองไขสันหลังที่ได้จากการเจาะหลัง.[32] อย่างไรก็ดีการเจาะหลังนั้นห้ามทำในกรณีที่ผู้ป่วยมีความดันในกะโหลกศีรษะสูงหรือมีก้อนในสมอง ซึ่งก้อนนี้อาจเป็นเนื้องอกหรือฝีก็ได้ เนื่องจากหากเจาะหลังไปอาจทำให้สมองถูกกดทับ หากผู้ป่วยมีความเสี่ยงที่จะมีก้อนหรือมีความดันในกะโหลกศีรษะสูง (เช่น ได้รับบาดเจ็บที่ศีรษะ มีปัญหาภูมิคุ้มกันอยู่เดิม มีอาการทางระบบประสาทเฉพาะที่ หรือมีหลักฐานจากการตรวจร่างกายแสดงถึงการมีความดันในกะโหลกศีรษะสูง) มีคำแนะนำว่าควรได้รับการตรวจซีทีหรือเอ็มอาร์ไอก่อนที่จะเจาะหลัง[8][31][33] ซึ่งผู้ป่วยจำนวนนี้นับเป็น 45% ของผู้ป่วยผู้ใหญ่ทั้งหมด[3] หากจำเป็นจะต้องทำซีทีหรือเอ็มอาร์ไอก่อนเจาะหลัง หรือน่าจะเจาะหลังยาก แนวทางเวชปฏิบัติแนะนำว่าควรให้ยาปฏิชีวนะก่อนเพื่อไม่ให้การรักษาต้องล่าช้าออกไป[8] โดยเฉพาะหากคาดว่าจะใช้เวลาเกินกว่า 30 นาที[31][33] ส่วนใหญ่ซีทีและเอ็มอาร์ไอจะทำในระยะหลังๆ เพื่อประเมินภาวะแทรกซ้อนที่เกิดจากเยื่อหุ้มสมองอักเสบ[2]
ผู้ป่วยเยื่อหุ้มสมองอักเสบขั้นรุนแรงอาจจำเป็นต้องได้รับการตรวจติดตามระดับอิเล็กโตรลัยต์ในเลือดเพื่อรักษาภาวะแทรกซ้อนที่อาจเกิดขึ้นได้อย่างทันท่วงที เช่น ภาวะโซเดียมในเลือดต่ำพบได้บ่อยในผู้ป่วยเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรียจากทั้งภาวะขาดน้ำ ความผิดปกติของการหลั่งฮอร์โมนต้านการขับปัสสาวะ (SIADH) หรือการให้สารน้ำทางหลอดเลือดดำมากเกินไปได้[3][34]
การเจาะหลัง แก้
การเจาะหลังมีขั้นตอนการทำโดยเริ่มจากการจัดท่าผู้ป่วย ส่วนใหญ่จัดในท่านอนตะแคง ให้ยาชาเฉพาะที่ ใส่เข็มเข้าไปยังช่องใต้เยื่อดูราเพื่อเก็บน้ำหล่อสมองไขสันหลัง เมื่อเข้าถึงจุดนี้แล้วจะมีการวัดความดันเปิดของน้ำหล่อสมองไขสันหลังโดยใช้แมนอมิเตอร์ ค่าปกติของความดันจะอยู่ที่ 6 ถึง 18 เซนติเมตรน้ำ[32] ความดันนี้มักพบว่าสูงกว่าปกติในผู้ป่วยเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรีย[8][31] ลักษณะของของเหลวที่เห็นอาจพอบอกโรคได้ โดยน้ำที่ขุ่นแสดงว่ามีระดับโปรตีน เม็ดเลือดขาว เม็ดเลือดแดง และ/หรือแบคทีเรียสูง จึงชี้ว่าน่าจะเป็นเยื่อหุ้มสมองอักเสบจากแบคทีเรีย[8]
ตัวอย่างน้ำหล่อสมองไขสันหลังจะได้รับการตรวจหาและระบุชนิดของเม็ดเลือดขาว เม็ดเลือดแดง ระดับโปรตีนและระดับน้ำตาล[8] การนำไปย้อมสีกรัมอาจทำให้เห็นเชื้อแบคทีเรียซึ่งเป็นสาเหตุของเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรียได้ แต่ถึงจะตรวจไม่พบเชื้อก็ไม่สามารถบอกได้ว่าไม่ใช่เยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรีย เนื่องจากจะสามารถตรวจพบเชื้อจากการย้อมสีกรัมได้เพียง 60% ของผู้ป่วยเท่านั้น นอกจากนี้ยังจะลดลงเหลือ 20% อีกด้วย หากผู้ป่วยได้รับยาปฏฺชีวนะก่อนที่จะเก็บตัวอย่างน้ำหล่อสมองไขสันหลัง นอกจากนี้การย้อมสีกรัมยังมีความน่าเชื่อถือน้อยในการติดเชื้อบางชนิด เช่น โรคติดเชื้อลิสเทอเรีย การนำตัวอย่างน้ำไปเพาะเชื้อนั้นมีความไวสูงกว่า และสามารถระบุชนิดของเชื้อก่อโรคได้ถึง 70-85% ของผู้ป่วย แต่ใช้เวลานานถึงประมาณ 48 ชั่วโมงจึงจะได้ผล[8] ชนิดของเม็ดเลือดขาวที่พบเด่นสามารถบ่งบอกถึงสาเหตุได้คร่าวๆ ว่าเกิดจากการติดเชื้อแบคทีเรีย (ส่วนใหญ่เป็นนิวโทรฟิลเด่น) หรือไวรัส (ส่วนใหญ่เป็นลิมโฟซัยต์เด่น)[8] ถึงแม้จะไม่เป็นตัวบ่งชี้ที่ชัดเจนในช่วงแรกของการดำเนินโรคก็ตาม นอกจากนี้หากพบมีอิโอซิโนฟิลเด่นยังบ่งชี้ว่าน่าจะมีสาเหตุมาจากปรสิตหรือเชื้อรา และอื่นๆ ได้ ถึงแม้จะพบค่อนข้างน้อยก็ตาม[21]
ค่าปกติของความเข้มข้นของกลูโคสในน้ำหล่อสมองไขสันหลังอยู่ที่มากกว่า 40% ของความเข้มข้นในเลือด ค่านี้มักต่ำลงในผู้ป่วยเยื่อหุ้มสมองอักเสบจากแบคทีเรีย ดังนั้นหากนำค่าความเข้มข้นของกลูโคสในน้ำหล่อสมองไขสันหลังหารด้วยความเข้มข้นของกลูโคสในเลือดแล้วมีสัดส่วนน้อยกว่า 0.4 จึงเป็นการบ่งชี้ว่ามีเยื่อหุ้มสมองอักเสบจากแบคทีเรีย[32] สำหรับในทารกแรกเกิด ค่าปกติของระดับกลูโคสในน้ำหล่อสมองไขสันหลังจะสูงกว่านี้ จึงต้องใช้เกณฑ์ตัดที่ 0.6 (60%) ซึ่งถ้าต่ำกว่าสัดส่วนนี้จึงจะถือว่าผิดปกติ[8] การมีระดับของแลคเตตในน้ำหล่อสมองไขสันหลังที่สูงช่วยบ่งว่าน่าจะเป็นเยื่อหุ้มสมองอักเสบจากแบคทีเรีย เช่นเดียวกันกับการมีจำนวนเม็ดเลือดขาวสูง[32]
มีการตรวจพิเศษมากมายที่ถูกออกแบบมาเพื่อแยกชนิดต่างๆ ของเยื่อหุ้มสมองอักเสบ การทดสอบการตกตะกอนของลาเท็กซ์อาจให้ผลเป็นบวกได้ในการติดเชื้อ Streptococcus pneumoniae, Neisseria meningitidis, Haemophilus influenzae, Escherichia coli และเสตร็ปโตคอคคัสกลุ่ม B ส่วนใหญ่ไม่แนะนำให้ใช้ตรวจเป็นประจำเนื่องจากน้อยครั้งที่จะเปลี่ยนแปลงวิธีการรักษา แต่อาจมีที่ใช้ในกรณีที่ตรวจด้วยวิธีอื่นแล้วไม่สามารถให้การวินิจฉัยได้ เช่นเดียวกัน การทดสอบด้วยลิมิวลัสไลเซทการให้ผลบวกได้ในกรณีที่เยื่อหุ้มสมองอักเสบนั้นเกิดจากเชื้อแบคทีเรียกรัมลบ แต่การนำมาใช้ยังมีข้อจำกัดเว้นแต่ว่าการตรวจอื่นๆ ไม่ให้ผลตรวจที่ช่วยในการวินิจฉัย[8] การตรวจด้วยปฏิกิริยาลูกโซ่พอลิเมอเรส (PCR) สามารถเพิ่มจำนวนดีเอ็นเอของเชื้อก่อโรคปริมาณน้อยๆ ได้ ทำให้สามารถตรวจพบดีเอ็นเอของแบคทีเรียหรือไวรัสในน้ำหล่อสมองไขสันหลังได้ เป็นการตรวจที่มีความไวและความจำเพาะสูงมากเนื่องจากใช้ปริมาณดีเอ็นเอของเชื้อก่อโรคเพียงเล็กน้อยเท่านั้น อาจสามารถระบุเชื้อแบคทีเรียก่อโรคได้ในเยื่อหุ้มสมองอักเสบจากแบคทีเรีย และอาจแยกเชื้อก่อโรคของเยื่อหุ้มสมองอักเสบจากเชื้อไวรัสได้หลายๆ ชนิด (เช่น เอนเทอโรไวรัส, เฮอร์ปีส์ซิมเพล็กซ์ไวรัส 2 และคางทูมในผู้ป่วยที่ไม่ได้รับการฉีดวัคซีน)[19] การตรวจทางวิทยาภูมิคุ้มกันเพื่อตรวจหาแอนติบอดีต่อไวรัสอาจมีประโยชน์ในเยื่อหุ้มสมองอักเสบจากเชื้อไวรัส[19] หากสงสัยเยื่อหุ้มสมองอักเสบจากวัณโรคจะมีการนำตัวอย่างไปย้อมด้วยสีซีห์ล-นีลเซนซึ่งมีความไวต่ำ และส่งเพาะเชื้อวัณโรคซึ่งใช้เวลานาน นอกจากนี้ยังมีการตรวจ PCR ซึ่งมีการนำมาใช้มากขึ้น[17] การวินิจฉัยเยื่อหุ้มสมองอักเสบจากเชื้อราคริปโตคอคคัสสามารถทำได้โดยใช้หมึกดำย้อมน้ำหล่อสมองไขสนหลัง อย่างไรก็ดีปัจจุบันมีการตรวจหาแอนติเจนของเชื้อราคริปโตคอคคัสในเลือดหรือน้ำหล่อสมองไขสันหลังที่มีความไวดีกว่าใช้ทั่วไป[35][36][37]
สิ่งหนึ่งที่ยังคงเป็นปัญหาในการวินิจฉัยและการรักษาคือเยื่อหุ้มสมองอักเสบที่ได้รับการรักษามาแล้วบางส่วน ผู้ป่วยอาจเริ่มมีอาการของเยื่อหุ้มสมองอักเสบหลังจากได้รับยาปฏิชีวนะมาแล้ว (เช่นได้รับการรักษาเป็นโพรงอากาศอักเสบมาก่อน) เมื่อเกิดกรณีเช่นนี้ ผลตรวจน้ำหล่อสมองไขสันหลังอาจเหมือนเยื่อหุ้มสมองอักเสบจากเชื้อไวรัส แต่ยังคงจำเป็นต้องให้ยาปฏิชีวนะเพื่อรักษาเชื้อแบคทีเรียไปก่อนจนกว่าจะมีหลักฐานยืนยันว่าเป็นการติดเชื้อไวรัส (เช่น ตรวจพบดีเอ็นเอของเอนเทอโรไวรัสจากการทำ PCR)[19]
การชันสูตรศพ แก้
สามารถตรวจวินิจฉัยเยื่อหุ้มสมองอักเสบหลังการเสียชีวิตได้ โดยผลการชันสูตรส่วนใหญ่จะตรวจพบการอักเสบของเยื่อเปียและเยื่ออะแร็กนอยด์เป็นวงกว้าง มีนิวโทรฟิลอยู่ในน้ำหล่อสมองไขสันหลังและฐานของสมองรวมไปถึงเส้นประสาทสมองและไขสันหลัง บางครั้งอาจพบมีหนองล้อมรอบได้ และอาจพบมีนิวโทรฟิลอยู่ในหลอดเลือดที่มาเลี้ยงเยื่อหุ้มสมองได้[38]
การป้องกัน แก้
เยื่อหุ้มสมองอักเสบบางชนิดสามารถป้องกันได้ด้วยวัคซีน หรือในบางกรณีอาจมีการให้ยาปฏิชีวนะเพื่อการป้องกันก็ได้
ในช่วงหลังคริสต์ทศวรรษ 1980 เป็นต้นมา หลายประเทศได้นำเอาวัคซีน Haemophilus influenzae ชนิด B เข้าเป็นส่วนหนึ่งของโครงการให้วัคซีนประจำที่แก่เด็กที่อายุถึงเกณฑ์ ทำให้เป็นการกำจัดสาเหตุของเยื่อหุ้มสมองอักเสบจากเชื้อนี้ออกไปได้ อย่างไรก็ดีในบางประเทศที่ยังพบโรคนี้มากนั้น วัคซีนยังคงมีราคาแพง[39][40] โดยในประเทศไทยนั้นวัคซีนนี้ยังไม่ได้รับการบรรจุในโครงการให้วัคซีนฟรีของกระทรวงสาธารณสุข แต่สามารถเข้าถึงได้ทั่วไปโดยเสียค่าใช้จ่าย[41] เช่นเดียวกันวัคซีนคางทูมซึ่งทำให้มีการลดจำนวนผู้ป่วยเยื่อหุ้มสมองอักเสบจากไวรัสคางทูมอย่างมากรวมทั้งในประเทศไทยที่มีการบรรจุวัคซีนคางทูมเป็นส่วนหนึ่งของวัคซีนฟรีของกระทรวงสาธารณสุข[41] โดยก่อนที่จะมีการนำวัคซีนมาใช้ ผู้ป่วยคางทูมถึง 15% จะมีเยื่อหุ้มสมองอักเสบ[19]
วัคซีนเมนิงโกคอคคัสที่มีอยู่นั้นเป็นวัคซีนต่อเชื้อกลุ่ม A, C, W135 และ Y[42] ในประเทศที่มีการนำวัคซีนต่อเชื้อเมนิงโกคอคคัสกลุ่ม C เข้ามาใช้นั้นพบว่ามีการลดลงของจำนวนผู้ป่วยที่ติดเชื้อนี้อย่างมาก[39] ปัจจุบันมีวัคซีนที่จำเพาะกับเชื้อพร้อมกันทั้ง 4 ชนิดออกมาแล้ว ปัจจุบันการได้รับวัคซีน ACW135Y ถูกบรรจุเป็นข้อกำหนดเบื้องต้นในการขอวีซ่าเข้าพิธีฮัจจ์แล้ว[43] ส่วนการผลิตวัคซีนที่จำเพาะกับเชื้อเมนิงโกคอคคัสกลุ่ม B นั้นยากกว่ามาก เนื่องจากโปรตีนผิวหน้าของไวรัสนี้ทำให้เกิดปฏิกิริยาตอบสนองทางภูมิคุ้มกันเพียงเล็กน้อยเท่านั้น และยังมีการทำปฏิกิริยาข้ามกับโปรตีนที่มนุษย์มีอยู่เป็นปกติอีกด้วย[39][42] อย่างไรก็ดีมีบางประเทศเช่นนิวซีแลนด์ คิวบา นอร์เวย์ และชิลี ได้ประดิษฐ์วัคซีนสำหรับเชื้อเมนิงโกคอคคัสกลุ่ม B สายพันธุ์ท้องถิ่นขึ้นมาใช้ได้ บางที่มีผลลัพธ์ออกมาดีและได้รับการบรรจุเข้าตารางวัคซีนมาตรฐานของพื้นที่ด้วย[42] ในแอฟริกานั้นวิธีการป้องกันและควบคุมการระบาดของเมนิงโกคอคคัสนั้นยังอาศัยการตรวจพบโรคให้เร็วและให้วัคซีนแก่ประชากรเสี่ยงอย่างฉุกเฉินเป็นครั้งๆ ไปด้วยวัคซีนชนิดรวม 2 เชื้อ A/C หรือรวมสามเชื้อ A/C/W135[44]
การให้วัคซีนสำหรับเชื้อ Streptococcus pneumoniae ด้วยวัคซีนนิวโมคอคคัสแบบคอนจูเกต (PCV) ซึ่งมีผลป้องกันเชื้อนิวโมคอคคัส 7 ซีโรทัยป์ที่พบบ่อยสามารถลดอุบัติการณ์ของเยื่อหุ้มสมองอักเสบจากเชื้อนิวโมคอคคัสได้อย่างมีนัยสำคัญ[39][45] วัคซีนนิวโมคอคคัสแบบพอลีแซคคาไรด์ครอบคลุมเชื้อ 23 สายพันธุ์ ให้สำหรับคนบางกลุ่มเท่านั้น เช่น ผู้ป่วยที่ตัดม้ามออก วัคซีนนี้ไม่ได้ทำให้เกิดการตอบสนองทางภูมิคุ้มกันอย่างมีนัยสำคัญในผู้ที่ได้รับวัคซีนทุกคน เช่น กลุ่มเด็กเล็ก[45]
มีรายงานว่าการได้รับวัคซีนบีซีจีในวัยเด็ก (ซึ่งในไทยมีการฉีดให้กับเด็กทุกคนที่เกิดในโรงพยาบาล[41]) สามารถลดการเกิดเยื่อหุ้มสมองอักเสบจากวัณโรคได้อย่างมีนัยสำคัญ แต่ผลป้องกันนี้ค่อยๆ ลดลงเมื่อเข้าวัยผู้ใหญ่ ทำให้มีความพยายามในการหาวัคซีนที่ดีกว่านี้[39]
วิธีการป้องกันอีกวิธีหนึ่งคือการให้ยาปฏิชีวนะในระยะเวลาสั้นๆ เพื่อการป้องกัน โดยเฉพาะสำหรับการป้องกันเยื่อหุ้มสมองอักเสบจากเชื้อเมนิงโกคอคคัส ซึ่งนอกจากนี้ยังมีให้การป้องกันแก่ผู้สัมผัสเชื้อเมนิงโกคอคคัสด้วยยาปฏิชีวนะเช่นไรแฟมพิซิน, ซิโปรฟลอกซาซินและเซฟไทรแอกโซน พบว่าสามารถลดการติดเชื้อได้ แต่ไม่มีผลป้องกันในระยะยาว[31][46]
การรักษา แก้
การรักษาเบื้องต้น แก้
เยื่อหุ้มสมองอักเสบเป็นภาวะที่อาจเป็นอันตรายถึงชีวิตและมีอัตราตายสูงหากไม่ได้รับการรักษา[8] การรักษาที่ล่าช้าเป็นผลให้ผลการรักษาออกมาไม่ดี[3] ดังนั้นจึงต้องให้ยาปฏิชีวนะชนิดครอบคลุมโดยไม่ล่าช้าระหว่างที่กำลังทำการตรวจเพื่อการวินิจฉัย[33] หากสงสัยติดเชื้อเมนิงโกคอคคัสตั้งแต่การดูแลผู้ป่วยในระดับปฐมภูมิ มีแนวทางปฏิบัติแนะนำให้ให้ยาเพนิซิลลินจีก่อนส่งผู้ป่วยไปรับการรักษาต่อ[26] หากมีความดันเลือดต่ำหรือช็อคแนะนำให้ให้สารน้ำทางหลอดเลือดดำ[33] เนื่องจากเยื่อหุ้มสมองอักเสบสามารถทำให้เกิดภาวะแทรกซ้อนที่รุนแรงบางอย่างได้ในระยะแรก จึงมีการแนะนำให้ตรวจหาภาวะแทรกซ้อนเหล่านี้แต่เนิ่น ๆ [33] และให้รับไว้รักษาในหออภิบาลผู้ป่วยหนักหากจำเป็น[3]
หากระดับการรู้สึกตัวต่ำมากหรือมีลักษณะของการหายใจล้มเหลวอาจจำเป็นต้องใช้เครื่องช่วยหายใจ หากมีอาการแสดงของความดันในกะโหลกศีรษะขึ้นสูงอาจต้องมีการตรวจหาระดับความดันในกะโหลกศีรษะเพื่อให้สามารถปรับระดับความดันการกำซาบในสมองด้วยการให้การรักษาเพื่อลดความดันในกะโหลกศีรษะ (เช่น ยาแมนนิทอล)[3] หากชักก็รักษาด้วยยากันชัก[3] หากมีโพรงสมองคั่งน้ำอาจต้องใส่อุปกรณ์ระบายน้ำแบบชั่วคราวหรือถาวร (เช่นการทำทางเชื่อมโพรงสมอง)[3]
เยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรีย แก้
ยาปฏิชีวนะ แก้
ผู้ป่วยควรได้รับยาปฏิชีวนะแบบครอบคลุมเชื้อที่อาจเป็นไปได้ไว้ก่อนทันทีแม้จะยังไม่ทราบผลตรวจน้ำหล่อสมองไขสันหลัง ยาที่จะเลือกใช้นั้นขึ้นอยู่กับชนิดของแบคทีเรียที่ทำให้เกิดเยื่อหุ้มสมองอักเสบในสถานการณ์นั้น ๆ เช่น ในประเทศอังกฤษ ยาที่แนะนำให้ใช้คือเซฟาโลสปอรีนรุ่นที่ 3 เช่นเซโฟแทกซีมหรือเซฟไทรแอกโซน[31][33] ส่วนในสหรัฐอเมริกาซึ่งเชื้อสเตรปโตคอคคัสมีการดื้อต่อเซฟาโลสปอรีนมากขึ้นมีการแนะนำให้เพิ่มแวนโกมัยซินลงไปในการรักษาขั้นต้นด้วย[8][3][31] นอกจากนี้ยังขึ้นอยู่กับข้อมูลทางวิทยาการระบาดอื่น ๆ เช่น อายุ การมีการได้รับการบาดเจ็บที่ศีรษะนำมาก่อน การได้รับการผ่าตัดสมองหรือไขสันหลังมาก่อน และมีการมีทางเชื่อมโพรงสมอง เป็นต้น[8] ตัวอย่างเช่น ผู้ป่วยที่เป็นเด็ก หรืออายุมากกว่า 50 ปี หรือมีภูมิคุ้มกันบกพร่อง ควรได้รับแอมพิซิลลินเพิ่มด้วยเพื่อให้ครอบคลุมเชื้อ Listeria monocytogenes[8][31] หลังจากนั้นเมื่อทราบผลการย้อมสีกรัมทำให้ทราบกลุ่มของแบคทีเรียก่อโรคคร่าว ๆ แล้วอาจเปลี่ยนยาปฏิชีวนะเป็นชนิดที่เหมาะกับเชื้อที่สงสัยมากที่สุด[8]
ผลการเพาะเชื้อจากน้ำหล่อสมองไขสันหลังนั้นส่วนใหญ่ใช้เวลานานประมาณ 24-48 ชั่วโมง เมื่อได้ผลมาแล้วจะทำให้ทราบชนิดของเชื้อและการตอบสนองต่อยาของเชื้อนั้น ๆ จึงอาจทำให้สามารถเปลี่ยนยาปฏิชีวนะให้มีความจำเพาะต่อเชื้อที่ทำให้เกิดโรค[8] การที่ยาปฏิชีวนะจะใช้รักษาเยื่อหุ้มสมองอักเสบได้นอกจากจะต้องมีผลต่อเชื้อที่ทำให้เกิดโรคแล้วยังจะต้องสามารถผ่านเข้าไปถึงเยื่อหุ้มสมองได้ในปริมาณที่มากพอจะมีทำลายเชื้อ ยาบางชนิดไม่สามารถผ่านเข้าไปถึงเยื่อหุ้มสมองในปริมาณที่เพียงพอต่อการทำลายเชื้อได้ ยาปฏิชีวนะที่ใช้ในการรักษาเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรียส่วนใหญ่นั้นยังไม่มีการวิจัยเชิงทดลองทางคลินิกในมนุษย์ แต่ข้อมูลส่วนใหญ่ได้มาจากการทดลองในกระต่าย[8]
เยื่อหุ้มสมองอักเสบจากวัณโรคจำเป็นต้องได้รับการรักษาด้วยยาปฏิชีวนะเป็นเวลานาน โดยปกติแล้ววัณโรคปอดใช้เวลาในการรักษาประมาณหกเดือน แต่เยื่อหุ้มสมองอักเสบจากวัณโรคใช้เวลาในการรักษาประมาณหนึ่งปีหรือมากกว่า[17] โดยในกรณีเยื่อหุ้มสมองอักเสบจากวัณโรคนั้นมีหลักฐานยืนยันชัดเจนถึงประโยชน์ของการใช้สเตียรอยด์ในการรักษา แม้ข้อมูลจะยังจำกัดอยู่เฉพาะในกลุ่มผู้ป่วยเอดส์ก็ตาม[47]
สเตียรอยด์ แก้
มีการวิจัยที่ทำในกลุ่มประเทศที่ประชากรมีรายได้สูงและมีการติดเชื้อเอชไอวีน้อยอยู่จำนวนหนึ่งที่แสดงให้เห็นว่าการให้คอร์ติโคสเตียรอยด์ (ส่วนใหญ่ใช้เดกซาเมทาโซน) เป็นการรักษาร่วมในการรักษาเยื่อหุ้มสมองอักเสบจากแบคทีเรียนั้นช่วยลดอัตราตาย ลดการเกิดการสูญเสียการได้ยิน และลดอันตรายทางระบบประสาทได้[48] เชื่อว่าเป็นผลจากการยับยั้งกระบวนการอักเสบที่มีมากเกินไป[49] ดังนั้นจึงมีแนวทางปฏิบัติแนะนำให้มีการให้เดกซาเมทาโซนหรือคอร์ติโคสเตียรอยด์อื่นที่คล้ายคลึงกันก่อนให้ยาปฏิชีวนะครั้งแรก และให้ต่อเนื่องสี่วัน[31][33] ทั้งนี้มีการพบว่าผลดีส่วนใหญ่จะเกิดกับผู้ป่วยเยื่อหุ้มสมองอักเสบจากเชื้อนิวโมคอคคัส แนวทางปฏิบัติของบางที่จึงแนะนำให้หยุดเดกซาเมทาโซนเมื่อพบว่าเยื่อหุ้มสมองอักเสบนั้นเกิดจากสาเหตุอื่น[8][31]
บทบาทของการใช้คอร์ติโคสเตียรอยด์เป็นการรักษาร่วมในเด็กนั้นแตกต่างจากในผู้ใหญ่ ซึ่งถึงแม้ประโยชน์ของการใช้คอร์ติโคสเตียรอยด์ในผู้ป่วยที่เป็นผู้ใหญ่และผู้ป่วยเด็กในประเทศที่มีเศรษฐฐานะดี แต่กับการใช้ในผู้ป่วยเด็กในประเทศที่มีเศรษฐฐานะต่ำนั้นยังไม่มีหลักฐานสนับสนุน โดยยังไม่พบเหตุผลที่ทำให้มีความแตกต่างเช่นนี้[50] แม้ในประเทศที่มีเศรษฐฐานะดีก็ตามประโยชน์ของคอร์ติโคสเตียรอยด์ก็ยังพบเฉพาะเมื่อได้ให้ยานี้ก่อนการให้ยาปฏิชีวนะครั้งแรกเท่านั้น ยังและยังได้ผลดีที่สุดเฉพาะในผู้ป่วยเยื่อหุ้มสมองอักเสบจากเชื้อ H. influenzae[8][51] ซึ่งเป็นโรคที่มีคนเป็นน้อยลงหลังจากมีการนำวัคซีนต่อเชื้อนี้มาใช้ ดังนั้นปัจจุบันจึงมีคำแนะนำให้ใช้คอร์ติโคสเตียรอยด์ในการรักษาเยื่อหุ้มสมองอักเสบในเด็กเฉพาะกรณีที่เกิดจากเชื้อ H. influenzae เท่านั้น และสำหรับการให้ก่อนให้ยาปฏิชีวนะครั้งแรกเท่านั้น โดยการใช้ในรูปแบบอื่นยังคงเป็นที่ถกเถียงอยู่[8]
การวิเคราะห์งานวิจัยครั้งหนึ่งทำเมื่อ พ.ศ. 2553 พบว่าประโยชน์จากการใช้สเตียรอยด์อาจไม่ได้มีนัยสำคัญมากเท่าที่เคยเข้าใจ โดยพบว่าอาจมีประโยชน์อย่างมีนัยสำคัญเฉพาะการลดการสูญเสียการได้ยิน[52]และลดการเกิดภาวะแทรกซ้อนทางระบบประสาทเท่านั้น[53]
เยื่อหุ้มสมองอักเสบจากเชื้อไวรัส แก้
การรักษาเยื่อหุ้มสมองอักเสบจากเชื้อไวรัสส่วนใหญ่เป็นการรักษาประคับประคองเท่านั้น เนื่องจากไวรัสส่วนใหญ่ที่ทำให้เกิดเยื่อหุ้มสมองอักเสบยังไม่มียาที่ใช้รักษาเฉพาะ นอกจากนี้ส่วนใหญ่ตัวโรคยังมีความรุนแรงน้อยกว่าเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรีย ไวรัสเฮอร์ปีส์ซิมเพล็กซ์หรือวาริเซลลาซอสเตอร์อาจตอบสนองด้วยยาต้านไวรัสเช่นอะไซโคลเวียร์แต่ยังไม่มีการวิจัยเชิงทดลองทางคลินิกชิ้นใดที่ศึกษาเจาะจงผลการรักษาด้วยยานี้[19] ส่วนใหญ่แล้วผู้ป่วยเยื่อหุ้มสมองอักเสบจากไวรัสสามารถรักษาได้ที่บ้านด้วยการรักษาเชิงอนุรักษ์เช่นการกินน้ำมาก ๆ พักผ่อน และใช้ยาแก้ปวด[54]
เยื่อหุ้มสมองอักเสบจากเชื้อรา แก้
เยื่อหุ้มสมองอักเสบจากเชื้อราเช่นคริปโตคอคคัสนั้นรักษาด้วยการให้ยาต้านเชื้อราขนาดสูงเช่นแอมโพเทอริซินบีและฟลูซัยโตซีนเป็นเวลานาน[35][55] ส่วนใหญ่จะมีความดันในกะโหลกศีรษะขึ้นสูงมากและมีการแนะนำให้ต้องได้รับการเจาะระบายน้ำหล่อสมองไขสันหลังบ่อยครั้ง (ทุกวันหากเป็นไปได้) เพื่อลดความดัน[35] หรือการทำทางระบายจากช่องไขสันหลังระดับเอว[36]
พยากรณ์โรค แก้
ผู้ป่วยเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรียที่ไม่ได้รับการรักษานั้นแทบจะไม่มีโอกาสรอดชีวิต ในทางกลับกันเยื่อหุ้มสมองอักเสบจากเชื้อไวรัสนั้นส่วนใหญ่หายได้เองและแทบไม่มีอันตรายต่อชีวิต อัตราตายของผู้ป่วยเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรียที่ได้รับการรักษานั้นแตกต่างกันไปขึ้นกับอายุและโรคประจำตัว ในผู้ป่วยทารกแรกเกิดนั้นการป่วยด้วยเยื่อหุ้มสมองอักเสบจากแบคทีเรียอาจทำให้เสียชีวิตได้ถึง 20-30% ความเสี่ยงนี้ลดลงมากในเด็กโตซึ่งมีอัตราตายประมาณ 2% แต่เพิ่มสูงอีกในผู้ป่วยผู้ใหญ่ที่ 19-37%[2][3] ยังมีปัจจัยอื่นที่ส่งผลต่อโอกาสเสียชีวิตได้แก่เชื้อที่ทำให้เกิดโรค ระยะเวลาตั้งแต่เริ่มรักษาจนกระทั่งตรวจไม่พบเชื้อจากน้ำหล่อสมองไขสันหลัง[2] ความรุนแรงของอาการป่วยโดยทั่วไป การลดลงของระดับความรู้สึกตัว หรือการมีจำนวนเม็ดเลือดขาวในน้ำหล่อสมองไขสันหลังต่ำผิดปกติ[3] เยื่อหุ้มสมองอักเสบที่เกิดจาก H. influenzae และเมนิงโกคอคคัสนั้นมีพยากรณ์โรคดีกว่าชนิดที่เกิดจากสเตร็ปโตคอคคัสกลุ่ม B, โคลิฟอร์มแบคทีเรีย และ S. pneumoniae[2] นอกจากนี้เยื่อหุ้มสมองอักเสบจากเชื้อเมนิงโกคอคคัสในผู้ใหญ่ก็มีอัตราตายน้อยกว่าชนิดที่เกิดจากเชื้อนิวโมคอคคัสถึง 3-7%[3]
ผู้ป่วยที่เป็นเด็กมีความเสี่ยงที่จะเกิดความพิการจากอันตรายที่มีต่อระบบประสาทได้ มีการพบว่าผู้รอดชีวิต 15% เกิดการสูญเสียการได้ยินจากประสาทหูเสื่อม โรคลมชัก ความผิดปกติทางการเรียนรู้และพฤติกรรม และการมีระดับสติปัญญาลดลง[2] ผู้ป่วยบางรายที่สูญเสียการได้ยินอาจหายเป็นปกติได้[56] ส่วนในผู้ใหญ่นั้น 66% ไม่เกิดความพิการ ปัญหาส่วนใหญ่ที่เกิดคือภาวะหูตึง (14%) และความบกพร่องทางสติปัญญา (10%)[3]
วิทยาการระบาด แก้
ถึงแม้หลายประเทศจะกำหนดให้เยื่อหุ้มสมองอักเสบเป็นโรคที่ต้องรายงานแต่อัตราอุบัติการณ์ที่แท้จริงก็ยังไม่เป็นที่ทราบ[19] ในประเทศตะวันตกนั้นมีผู้ป่วยเยื่อหุ้มสมองอักเสบ 3 รายต่อ 100,000 ประชากรในหนึ่งปี งานวิจัยที่ทำกับประชากรทั้งหมดแสดงให้เห็นว่าเยื่อหุ้มสมองอักเสบจากไวรัสนั้นพบบ่อยกว่าอยู่ที่ 45.8 ต่อ 100,000 ประชากรในหนึ่งปี[13] ประเทศในแอฟริกาทางตอนใต้ของทะเลทรายซาฮารานั้นมีการระบาดของเยื่อหุ้มสมองอักเสบจากเชื้อเมนิงโกคอคคัสมากว่าร้อยปีแล้ว[58]จนมีการตั้งชื่อเรียกประเทศในบริเวณนี้ว่าแนวเข็มขัดเยื่อหุ้มสมองอักเสบ (meningitis belt) ส่วนใหญ๋การระบาดจะเกิดขึ้นในหน้าแล้ง (ธันวาคมถึงมิถุนายน) และช่วงการระบาดอาจคงอยู่ได้นานสองถึงสามปี โดยจะหมดไปในช่วงหน้าฝนที่มีการใช้มาตรการเข้าดูแล[59] ซึ่งในพื้นที่นี้พบว่ามีอัตราการเกิดโรคถึง 100-800 รายต่อ 100,000 ประชากร[60]ซึ่งยังไม่ได้รับการดูแลที่ดีจากสาธารณสุข และส่วนใหญ่ยังเป็นจากเชื้อเมนิงโกคอคคัส[13] การระบาดทั่วครั้งใหญ่ที่สุดในประวัติศาสตร์คือการระบาดทั่วภูมิภาคนี้ในช่วง พ.ศ. 2539-2540 มีผู้ป่วยถึงกว่า 250,000 ราย เสียชีวิต 25,000 ราย[61]
โรคติดเชื้อเมนิงโกคอคคัสหรือไข้กาฬหลังแอ่นจะระบาดในพื้นที่ที่มีคนจำนวนมากมาอยู่รวมกันเป็นครั้งแรก เช่น ค่ายทหาร หอพักมหาวิทยาลัย[2] และพิธีฮัจจ์[43] แม้แบบแผนการระบาดในแอฟริกาจะยังไม่ชัดเจนแต่ก็พบว่ามีหลายปัจจัยที่มีความสัมพันธ์กับการเกิดการระบาดในแนวเข็มขัดเยื่อหุ้มสมองอักเสบ ได้แก่ ภาวะทางการแพทย์ของประชากร (เช่นภูมิคุ้มกัน) ลักษณะทางประชากรศาสตร์ (การเดินทางและการโยกย้ายถิ่นฐาน) สถานะทางเศรษฐกิจสังคม (อาศัยในพื้นที่แออัดและยากจน) ภูมิอากาศ (ความแห้งแล้งและฝุ่น) และการติดโรคอื่นร่วม (การติดเชื้อทางเดินหายใจเฉียบพลัน)[60]
สาเหตุของเยื่อหุ้มสมองอักเสบจากแบคทีเรียในแต่ละท้องที่มีความแตกต่างกันอย่างชัดเจน เช่น ในยุโรปเชื้อที่พบบ่อยที่สุดเป็น N. meningitides กลุ่ม B และ C แต่ในเอเชียมักพบเป็นกลุ่ม A รวมถึงการระบาดในแนวเข็มขัดเยื่อหุ้มสมองอักเสบของแอฟริกาด้วยเช่นเดียวกัน คิดเป็น 80-85% ของการเกิดเยื่อหุ้มสมองอักเสบทั้งหมดในพื้นที่[60]
ประวัติศาสตร์ แก้
เชื่อกันว่าแพทย์สมัยโบราณอย่างฮิปโปกราเตสอาจรู้จักโรคเยื่อหุ้มสมองอักเสบแล้ว[13]และดูเหมือนว่าอาการระคายเคืองเยื่อหุ้มสมองจะเป็นที่รู้จักในหมู่แพทย์สมัยก่อนยุคฟื้นฟูศิลปวิทยาการย่างอาวิเซนนา[62] พ.ศ. 2311 แพทย์ชาวเอดินบะระเซอร์โรเบิร์ต ไวท์ได้เขียนคำอธิบายถึงเยื่อหุ้มสมองอักเสบจากวัณโรคซึ่งตอนนั้นเรียกกันว่า "การบวมน้ำของสมอง" ไว้ในรายงานชันสูตร แม้การยืนยันความสัมพันธ์ระหว่างวัณโรคและความเป็นเชื้อก่อวัณโรคจะยังไม่มีจนกว่าจะถึงอีกศตวรรษต่อมาก็ตาม[62][63]
การระบาดทั่วของเยื่อหุ้มสมองอักเสบนั้นเพิ่งจะมีปรากฏขึ้นในยุคหลัง ๆ [64] โดยบันทึกการระบาดครั้งแรกนั้นเกิดขึ้นในเจนีวาเมื่อ พ.ศ. 2348[64][65] หลังจากนั้นไม่นานจึงมีการระบาดอีกหลายครั้งในยุโรปและสหรัฐอเมริกา และมีรายงานการระบาดทั่วในแอฟริกาครั้งแรกเมื่อ พ.ศ. 2383 หลังจากนั้นในช่วงคริสต์ศตวรรษที่ 20 การระบาดทั่วในแอฟริกาจึงเป็นสิ่งที่พบได้บ่อยขึ้นเรื่อย ๆ โดยเริ่มจากการระบาดทั่วครั้งใหญ่ในไนจีเรียและกานาในช่วง พ.ศ. 2448-2451[64]
รายงานการค้นพบว่ามีเยื่อหุ้มสมองอักเสบที่เกิดจากการติดเชื้อแบคทีเรียนั้นทำโดยนักวิทยาแบคทีเรียชาวออสเตรียชื่อแอนตอน ไวเซลบาม ซึ่งได้อธิบายถึง "เมนิงโกคอคคัส" ไว้ใน พ.ศ. 2430[66] ซึ่งในรายงานแรก ๆ นั้นผู้ป่วยเยื่อหุ้มสมองอักเสบมีอัตราตายสูงมาก (มากกว่า 90%) ต่อมา พ.ศ. 2449 เมื่อมีการผลิตแอนตี้ซีรุ่มจากม้า และได้รับการพัฒนาต่อยอดโดยนักวิทยาศาสตร์ชาวอเมริกาชื่อไซมอน เฟลกซ์เนอร์จนทำให้อัตราตายจากโรคเมนิงโกคอคคัสลดลงอย่างมาก[67][68] ต่อมา พ.ศ. 2487 ค้นพบว่าเพนิซิลลินใช้ได้ผลกับเยื่อหุ้มสมองอักเสบ[69] และในคริสต์ศตวรรษที่ 20 เมื่อมีการนำวัคซีนต่อเชื้อฮีโมฟิลุสมาใช้ก็ทำให้มีจำนวนผู้ป่วยเยื่อหุ้มสมองอักเสบที่เกิดจากเชื้อนี้น้อยลงอย่างมาก[40] จากนั้น พ.ศ. 2545 ก็มีหลักฐานพิสูจน์ว่าการให้สเตียรอยด์สามารถทำให้พยากรณ์โรคของเยื่อหุ้มสมองอักเสบจากเชื้อแบคทีเรียดีขึ้นได้[49][50][68]
อ้างอิง แก้
- ↑ 1.0 1.1 1.2 "Bacterial Meningitis". CDC. 1 April 2014. เก็บจากแหล่งเดิมเมื่อ 5 March 2016. สืบค้นเมื่อ 5 March 2016.
- ↑ 2.00 2.01 2.02 2.03 2.04 2.05 2.06 2.07 2.08 2.09 2.10 2.11 2.12 2.13 2.14 2.15 2.16 2.17 2.18 Sáez-Llorens X, McCracken GH (June 2003). "Bacterial meningitis in children". Lancet. 361 (9375): 2139–48. doi:10.1016/S0140-6736(03)13693-8. PMID 12826449.
- ↑ 3.00 3.01 3.02 3.03 3.04 3.05 3.06 3.07 3.08 3.09 3.10 3.11 3.12 3.13 3.14 3.15 3.16 3.17 van de Beek D, de Gans J, Tunkel AR, Wijdicks EF (January 2006). "Community-acquired bacterial meningitis in adults". The New England Journal of Medicine. 354 (1): 44–53. doi:10.1056/NEJMra052116. PMID 16394301.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 4.0 4.1 4.2 4.3 4.4 4.5 4.6 Ginsberg L (March 2004). "Difficult and recurrent meningitis". Journal of Neurology, Neurosurgery, and Psychiatry. 75 Suppl 1: i16–21. doi:10.1136/jnnp.2003.034272. PMC 1765649. PMID 14978146.
- ↑ Ferri, Fred F. (2010). Ferri's differential diagnosis : a practical guide to the differential diagnosis of symptoms, signs, and clinical disorders (2nd ed.). Philadelphia, PA: Elsevier/Mosby. p. Chapter M. ISBN 0323076998.
- ↑ "Primary amebic meningoencephalitis--Arizona, Florida, and Texas, 2007". MMWR. Morbidity and Mortality Weekly Report. 57 (21): 573–7. May 2008. PMID 18509301.
- ↑ "Viral Meningitis". CDC. 26 November 2014. เก็บจากแหล่งเดิมเมื่อ 4 March 2016. สืบค้นเมื่อ 5 March 2016.
- ↑ 8.00 8.01 8.02 8.03 8.04 8.05 8.06 8.07 8.08 8.09 8.10 8.11 8.12 8.13 8.14 8.15 8.16 8.17 8.18 8.19 8.20 8.21 8.22 8.23 8.24 8.25 Tunkel AR, Hartman BJ, Kaplan SL; และคณะ (November 2004). "Practice guidelines for the management of bacterial meningitis". Clinical Infectious Diseases. 39 (9): 1267–84. doi:10.1086/425368. PMID 15494903.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์)[ลิงก์เสีย] - ↑ "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. October 2016. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
- ↑ "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1459–1544. October 2016. doi:10.1016/s0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
- ↑ บัญชีจำแนกโรคระหว่างประเทศ ฉบับประเทศไทย (อังกฤษ-ไทย) ฉบับปี 2009. สำนักนโยบายและยุทธศาสตร์ สำนักงานปลัดกระทรวงสาธารณสุข, 2552.
- ↑ ศัพท์บัญญัติราชบัณฑิตยสถาน
- ↑ 13.0 13.1 13.2 13.3 13.4 13.5 13.6 13.7 13.8 Attia J, Hatala R, Cook DJ, Wong JG (July 1999). "The rational clinical examination. Does this adult patient have acute meningitis?". JAMA. 282 (2): 175–81. doi:10.1001/jama.282.2.175. PMID 10411200.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Hsu HE, Shutt KA, Moore MR; และคณะ (2009). "Effect of pneumococcal conjugate vaccine on pneumococcal meningitis". N Engl J Med. 360 (3): 244–256. doi:10.1056/NEJMoa0800836. PMID 19144940.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Wei BP, Robins-Browne RM, Shepherd RK, Clark GM, O'Leary SJ (January 2008). "Can we prevent cochlear implant recipients from developing pneumococcal meningitis?". Clin. Infect. Dis. 46 (1): e1–7. doi:10.1086/524083. PMID 18171202.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์)[ลิงก์เสีย] - ↑ Palwatwichai, A (2001). "Tuberculosis in Thailand". Respirology (Carlton, Vic.). 6 (1): 65–70. PMID 11264766.
- ↑ 17.0 17.1 17.2 Thwaites G, Chau TT, Mai NT, Drobniewski F, McAdam K, Farrar J (March 2000). "Tuberculous meningitis". Journal of Neurology, Neurosurgery, and Psychiatry. 68 (3): 289–99. doi:10.1136/jnnp.68.3.289. PMC 1736815. PMID 10675209.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 18.0 18.1 18.2 18.3 18.4 Tebruegge M, Curtis N (July 2008). "Epidemiology, etiology, pathogenesis, and diagnosis of recurrent bacterial meningitis". Clinical Microbiology Reviews. 21 (3): 519–37. doi:10.1128/CMR.00009-08. PMC 2493086. PMID 18625686.
- ↑ 19.0 19.1 19.2 19.3 19.4 19.5 19.6 19.7 Logan SA, MacMahon E (January 2008). "Viral meningitis". BMJ (Clinical research ed.). 336 (7634): 36–40. doi:10.1136/bmj.39409.673657.AE. PMC 2174764. PMID 18174598.
- ↑ Panackel C, Vishad, Cherian G, Vijayakumar K, Sharma RN (2006). "Eosinophilic meningitis due to Angiostrongylus cantonensis". Ind J Med Microbiol. 24 (3): 220–1. PMID 16912445.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 21.0 21.1 Weller PF, Liu LX (June 1993). "Eosinophilic meningitis". Semin Neurol. 13 (2): 161–8. doi:10.1055/s-2008-1041121. PMID 8356350.
- ↑ Schermoly MJ, Hinthorn DR (April 1988). "Eosinophilia in coccidioidomycosis". Arch. Intern. Med. 148 (4): 895–6. doi:10.1001/archinte.148.4.895. PMID 3355309.
- ↑ Chamberlain MC (May 2005). "Neoplastic meningitis". Journal of Clinical Oncology. 23 (15): 3605–13. doi:10.1200/JCO.2005.01.131. PMID 15908671.
- ↑ Moris G, Garcia-Monco JC (June 1999). "The Challenge of Drug-Induced Aseptic Meningitis". Archives of Internal Medicine. 159 (11): 1185–94. doi:10.1001/archinte.159.11.1185. PMID 10371226.
- ↑ 25.0 25.1 van de Beek D, de Gans J, Spanjaard L, Weisfelt M, Reitsma JB, Vermeulen M (October 2004). "Clinical features and prognostic factors in adults with bacterial meningitis". The New England Journal of Medicine. 351 (18): 1849–59. doi:10.1056/NEJMoa040845. PMID 15509818.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 26.0 26.1 26.2 Theilen U, Wilson L, Wilson G, Beattie JO, Qureshi S, Simpson D (June 2008). "Management of invasive meningococcal disease in children and young people: Summary of SIGN guidelines". BMJ (Clinical research ed.). 336 (7657): 1367–70. doi:10.1136/bmj.a129. PMC 2427067. PMID 18556318.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) Full guideline page เก็บถาวร 2011-07-19 ที่ เวย์แบ็กแมชชีน - ↑ Thomas KE, Hasbun R, Jekel J, Quagliarello VJ (July 2002). "The diagnostic accuracy of Kernig's sign, Brudzinski's sign, and nuchal rigidity in adults with suspected meningitis". Clinical Infectious Diseases. 35 (1): 46–52. doi:10.1086/340979. PMID 12060874.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ ศัพท์บัญญัติราชบัณฑิตยสถาน เก็บถาวร 2017-07-15 ที่ เวย์แบ็กแมชชีน. เรียกข้อมูลวันที่ 15 มี.ค. 2554.
- ↑ Varon J, Chen K, Sternbach GL (1998). "Rupert Waterhouse and Carl Friderichsen: adrenal apoplexy". J Emerg Med. 16 (4): 643–7. doi:10.1016/S0736-4679(98)00061-4. PMID 9696186.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Provan, Drew; Andrew Krentz (2005). Oxford Handbook of Clinical and Laboratory Investigation. Oxford: Oxford University Press. ISBN 0-19-856663-8.
- ↑ 31.00 31.01 31.02 31.03 31.04 31.05 31.06 31.07 31.08 31.09 Chaudhuri A, Martinez-Martin P, Martin PM; และคณะ (July 2008). "EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults". European Journal of Neurolology. 15 (7): 649–59. doi:10.1111/j.1468-1331.2008.02193.x. PMID 18582342.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 32.0 32.1 32.2 32.3 Straus SE, Thorpe KE, Holroyd-Leduc J (October 2006). "How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis?". JAMA : the journal of the American Medical Association. 296 (16): 2012–22. doi:10.1001/jama.296.16.2012. PMID 17062865.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 33.0 33.1 33.2 33.3 33.4 33.5 33.6 Heyderman RS, Lambert HP, O'Sullivan I, Stuart JM, Taylor BL, Wall RA (February 2003). "Early management of suspected bacterial meningitis and meningococcal septicaemia in adults" (PDF). The Journal of infection. 46 (2): 75–7. doi:10.1053/jinf.2002.1110. PMID 12634067. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2011-07-25. สืบค้นเมื่อ 2011-03-12.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) – formal guideline at British Infection Society & UK Meningitis Research Trust (December 2004). "Early management of suspected meningitis and meningococcal septicaemia in immunocompetent adults". British Infection Society Guidelines. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2013-10-19. สืบค้นเมื่อ 2008-10-19. - ↑ Maconochie I, Baumer H, Stewart ME (2008). "Fluid therapy for acute bacterial meningitis". Cochrane Database Syst Rev (1): CD004786. doi:10.1002/14651858.CD004786.pub3. PMID 18254060.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 35.0 35.1 35.2 Bicanic T, Harrison TS (2004). "Cryptococcal meningitis". British Medical Bulletin. 72: 99–118. doi:10.1093/bmb/ldh043. PMID 15838017.
- ↑ 36.0 36.1 Saag MS, Graybill RJ, Larsen RA; และคณะ (April 2000). "Practice guidelines for the management of cryptococcal disease. Infectious Diseases Society of America". Clin. Infect. Dis. 30 (4): 710–8. doi:10.1086/313757. PMID 10770733.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์)[ลิงก์เสีย] - ↑ Sloan D, Dlamini S, Paul N, Dedicoat M (2008). "Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings". Cochrane Database Syst Rev (4): CD005647. doi:10.1002/14651858.CD005647.pub2. PMID 18843697. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2010-03-14. สืบค้นเมื่อ 2011-03-15.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Warrell, David A; และคณะ (2003). Oxford Textbook of Medicine Volume One. Oxford. pp. 1115–29. ISBN 0-19-852787-X.
- ↑ 39.0 39.1 39.2 39.3 39.4 Segal S, Pollard AJ (2004). "Vaccines against bacterial meningitis". British Medical Bulletin. 72: 65–81. doi:10.1093/bmb/ldh041. PMID 15802609.
- ↑ 40.0 40.1 Peltola H (April 2000). "Worldwide Haemophilus influenzae type b disease at the beginning of the 21st century: global analysis of the disease burden 25 years after the use of the polysaccharide vaccine and a decade after the advent of conjugates". Clinical Microbiology Reviews. 13 (2): 302–17. doi:10.1128/CMR.13.2.302-317.2000. PMC 100154. PMID 10756001. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2011-01-28. สืบค้นเมื่อ 2011-03-15.
- ↑ 41.0 41.1 41.2 สถาบันวัคซีนแห่งชาติ. (2553) วัคซีนสำหรับเด็ก 22 เข็ม มากไปไหม?[ลิงก์เสีย] เรียกข้อมูลเมื่อ 15 มี.ค. 2554 จากเว็บไซต์สถาบันวัคซีนแห่งชาติ กรมควบคุมโรค กระทรวงสาธารณสุข.
- ↑ 42.0 42.1 42.2 Harrison LH (January 2006). "Prospects for vaccine prevention of meningococcal infection". Clinical microbiology reviews. 19 (1): 142–64. doi:10.1128/CMR.19.1.142-164.2006. PMC 1360272. PMID 16418528. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2011-01-28. สืบค้นเมื่อ 2011-03-15.
- ↑ 43.0 43.1 Wilder-Smith A (October 2007). "Meningococcal vaccine in travelers". Current Opinion in Infectious Diseases. 20 (5): 454–60. doi:10.1097/QCO.0b013e3282a64700. PMID 17762777.
- ↑ WHO (September 2000). "Detecting meningococcal meningitis epidemics in highly-endemic African countries" (PDF). Weekly Epidemiological Record. 75 (38): 306–9. PMID 11045076.
- ↑ 45.0 45.1 Weisfelt M, de Gans J, van der Poll T, van de Beek D (April 2006). "Pneumococcal meningitis in adults: new approaches to management and prevention". Lancet Neurol. 5 (4): 332–42. doi:10.1016/S1474-4422(06)70409-4. PMID 16545750.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Fraser A, Gafter-Gvili A, Paul M, Leibovici L (2006). "Antibiotics for preventing meningococcal infections". Cochrane Database of Systematic Reviews (Online) (4): CD004785. doi:10.1002/14651858.CD004785.pub3. PMID 17054214.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Prasad K, Singh MB (2008). "Corticosteroids for managing tuberculous meningitis". Cochrane Database of Systematic Reviews (Online) (1): CD002244. doi:10.1002/14651858.CD002244.pub3. PMID 18254003.
- ↑ Assiri AM, Alasmari FA, Zimmerman VA, Baddour LM, Erwin PJ, Tleyjeh IM (May 2009). "Corticosteroid administration and outcome of adolescents and adults with acute bacterial meningitis: a meta-analysis". Mayo Clin. Proc. 84 (5): 403–9. doi:10.4065/84.5.403. PMC 2676122. PMID 19411436.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ 49.0 49.1 de Gans J, van de Beek D (November 2002). "Dexamethasone in adults with bacterial meningitis". The New England Journal of Medicine. 347 (20): 1549–56. doi:10.1056/NEJMoa021334. PMID 12432041.
- ↑ 50.0 50.1 van de Beek D, de Gans J, McIntyre P, Prasad K (2007). "Corticosteroids for acute bacterial meningitis". Cochrane Database of Systematic Reviews (Online) (1): CD004405. doi:10.1002/14651858.CD004405.pub2. PMID 17253505.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ McIntyre PB, Berkey CS, King SM; และคณะ (September 1997). "Dexamethasone as adjunctive therapy in bacterial meningitis. A meta-analysis of randomized clinical trials since 1988". JAMA. 278 (11): 925–31. doi:10.1001/jama.278.11.925. PMID 9302246.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ van de Beek D, Farrar JJ, de Gans J; และคณะ (March 2010). "Adjunctive dexamethasone in bacterial meningitis: a meta-analysis of individual patient data". Lancet Neurol. 9 (3): 254–63. doi:10.1016/S1474-4422(10)70023-5. PMC 2835871. PMID 20138011.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Brouwer MC, McIntyre P, de Gans J, Prasad K, van de Beek D (2010). "Corticosteroids for acute bacterial meningitis". Cochrane Database Syst Rev (9): CD004405. doi:10.1002/14651858.CD004405.pub3. PMID 20824838.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ "Meningitis and Encephalitis Fact Sheet". National Institute of Neurological Disorders and Stroke (NINDS). 2007-12-11. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2014-01-04. สืบค้นเมื่อ 2009-04-27.
- ↑ Gottfredsson M, Perfect JR (2000). "Fungal meningitis". Seminars in Neurology. 20 (3): 307–22. doi:10.1055/s-2000-9394. PMID 11051295.
- ↑ Richardson MP, Reid A, Tarlow MJ, Rudd PT (February 1997). "Hearing loss during bacterial meningitis". Archives of Disease in Childhood. 76 (2): 134–38. doi:10.1136/adc.76.2.134. PMC 1717058. PMID 9068303.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ "Mortality and Burden of Disease Estimates for WHO Member States in 2002" (xls). World Health Organization. 2002.
- ↑ Lapeyssonnie L (1963). "Cerebrospinal meningitis in Africa". Bulletin of the World Health Organization. 28: SUPPL:1–114. PMC 2554630. PMID 14259333.
- ↑ Greenwood B (1999). "Manson Lecture. Meningococcal meningitis in Africa". Trans. R. Soc. Trop. Med. Hyg. 93 (4): 341–53. PMID 10674069.
- ↑ 60.0 60.1 60.2 World Health Organization (1998). Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98 (PDF). Vol. 3. pp. 1–83.
- ↑ WHO (2003). "Detecting meningococcal meningitis epidemics in highly-endemic African countries" (PDF). Weekly Epidemiological Record. 78 (33): 294–6. PMID 14509123.
- ↑ 62.0 62.1 Arthur Earl Walker, Edward R. Laws, George B. Udvarhelyi (1998). "Infections and inflammatory involvement of the CNS". The Genesis of Neuroscience. Thieme. pp. 219–21. ISBN 1-879284-62-6.
{{cite book}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Whytt R (1768). Observations on the Dropsy in the Brain. Edinburgh: J. Balfour.
- ↑ 64.0 64.1 64.2 Greenwood B (June 2006). "100 years of epidemic meningitis in West Africa – has anything changed?". Tropical Medicine & International health: TM & IH. 11 (6): 773–80. doi:10.1111/j.1365-3156.2006.01639.x. PMID 16771997.[ลิงก์เสีย]
- ↑ Vieusseux G (1806). "Memoire sur la maladie qui regnéà Geneve au printemps de 1805". Journal de Médecine, de Chirurgie et de Pharmacologie (Bruxelles). 11: 50–53.
- ↑ Weichselbaum A (1887). "Ueber die Aetiologie der akuten Meningitis cerebro-spinalis". Fortschrift der Medizin. 5: 573–583.
- ↑ Flexner S (1913). "The results of the serum treatment in thirteen hundred cases of epidemic meningitis" (PDF). J Exp Med. 17 (5): 553–76. doi:10.1084/jem.17.5.553. PMC 2125091. PMID 19867668.
- ↑ 68.0 68.1 Swartz MN (October 2004). "Bacterial meningitis--a view of the past 90 years". The New England Journal of Medicine. 351 (18): 1826–28. doi:10.1056/NEJMp048246. PMID 15509815.
- ↑ Rosenberg DH, Arling PA (1944). "Penicillin in the treatment of meningitis". JAMA. 125: 1011–1017. reproduced in Rosenberg DH, Arling PA (April 1984). "Penicillin in the treatment of meningitis". JAMA. 251 (14): 1870–6. doi:10.1001/jama.251.14.1870. PMID 6366279.
แหล่งข้อมูลอื่น แก้
| การจำแนกโรค | |
|---|---|
| ทรัพยากรภายนอก |